大腸がんとは?症状やステージについても解説【医師監修】
2018年の人口動態統計によると、日本において、一生のうちにがんと診断される割合は、は男女ともに50%を超えています。
つまり、2人に1人はがんを経験するということです。がんで亡くなった人の数のうち、大腸がんが原因だった人は、女性が1位、男性で3位と、がんの中でも大変身近ながんと言えます。
この20年で大腸がんによる死亡数は1.5倍に増加しており、特に生活習慣の欧米化(高脂肪・低繊維食)が関与していると考えられています。
この記事を参考にして大腸がんにならないよう生活習慣を今一度見直してみましょう。
目次
大腸がんについて
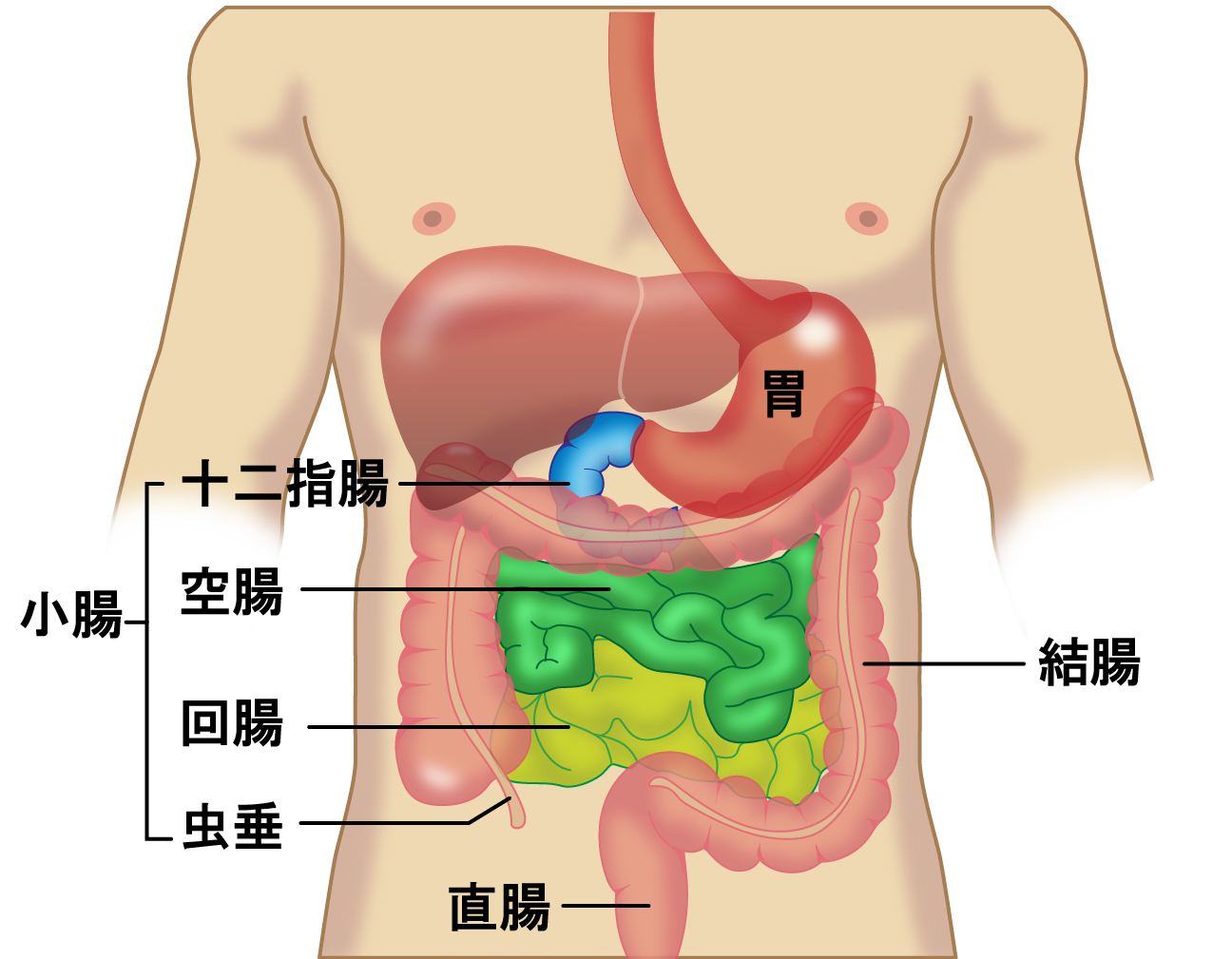
まず大腸の役割を確認しましょう。口から食べた食物は、食道、胃、十二指腸、小腸を通過し、大腸に到達します。
大腸は、結腸と直腸に分かれ、最後は肛門に繋がっています。
胃や十二指腸、小腸を通る間に、食物の消化や栄養分の吸収はおおむね完了しており、大腸には便となって到達します。
到達時は液状である便から、水分や塩分を吸収して固形の便を作っていきます。
直腸まで便が移動すると便意を感じ、排便反射が起きて排便に至り、肛門から排泄されます。
その他にも、大腸には、大腸菌や乳酸菌など100種類以上の細菌が存在するとされ、胃や小腸で消化されない食物繊維をエネルギー源に分解したり、感染を予防したりする働きもあります。
その大腸(結腸+直腸)にできるがんが大腸がんです。大腸がんは、結腸がんと直腸がんに分かれます。
大腸がんにかかる年齢は、30代まではほとんどみられませんが、40代から少しずつ、そして50代から増加しはじめ、高齢になるほどり患しやすくなります。
男性に多い傾向がみられますが、女性のがん死亡原因第1位であるので、男女ともに注意が必要です。この20年で大腸がんによる死亡数は1.5倍に増加しているのも特徴です。
大腸がんを引き起こす要因
多くのがんに言えることですが、がんを引き起こす要因に生活習慣は深くかかわっています。
特に、「禁煙」「節酒」「食生活」「身体活動」「適正体重の維持」の5つの生活習慣はとても大切です。
国立がん研究センターの報告によると、年齢40歳から69歳の男女で行った調査において、この5つの健康習慣を実践する人は、0または1つ実践する人に比べ、男性で43%、女性で37%がんになるリスクが低くなるという推計を示しています。
大腸がんでは、特に生活習慣の影響が大きいと言われています。
生活習慣が主な要因
大腸がんの発生は、生活習慣と関わりがあるとされています。赤肉(牛、豚、羊など)や加工肉(ベーコン、ハム、ソーセージなど)の摂取、飲酒、喫煙により大腸がんの発生する危険性が高まります。
特に、体脂肪が多い肥満体型の人は十分注意が必要です。
肥満は、WCRF(世界がん研究基金)2011年の改訂版では、男性でBMI(Body Mass Index)が30以上で結腸がんのリスクが1.4倍、直腸がんは1.16倍という結果でした。
痩せている人に比べて太っている男性は、2.0倍結腸がんに、1.4倍直腸がんになりやすく、女性は、1.3倍結腸がんに、1.3倍直腸がんになりやすいことが分かっています。
また、女性では閉経後の肥満がリスクになります。大雑把に言えば、肥満であることは、約30%大腸がんになりやすくなるということです。
遺伝的要因
大腸がんになる要因においては、遺伝的要因よりも、食生活等の環境的な要因の方が、影響が大きいと考えられています。
しかし、割合としては少ないものの、大腸がんの一部においては、遺伝的要因で発生することが明らかになっている大腸がんもあります。
遺伝的要因について1つずつ説明したいと思います。
家族性大腸ポリポーシス
若い年代で大腸に数百個から無数のポリープ(良性のできもの)ができ、放置すれば100%がん化する(良性が悪性となる)遺伝性の病気です。
大腸がん全体の約1%を占めています。
遺伝性非ポリポーシス大腸がん
ポリープ(良性のできもの)を伴わない大腸がんで、「親子等の近親者に大腸がんの人が3人以上いる」「大腸がんの発生が2世代以上にわたる」「そのなかに50歳未満で大腸がんと診断された人がいる」という条件がそろった場合に、この病気を疑う必要があります。
つまり、家族に大腸がんになった人がたくさんいるという人は、検査をより積極的に受ける必要があります。
大腸がんの全体の約5%を占めています。
大腸がんのステージについて
がんには、進行具合に応じてステージというものがあります。
がんのステージは、ステージ0期か4期まで5段階あり、ステージ4がもっとも進行している(悪化した)状態です。
がんのステージは、T(がんの大きさ) N(リンパ節への転移の有無) M(他の臓器への転移)という3つの要素を組み合わせて判定されます(TNM分類)。
そして、各ステージに応じた治療が行われます。当然、がんの大きさが大きいほど、リンパ節や多臓器への転移が広がっているほど、ステージは悪く判定されます。
大腸がんは早期の場合、ほとんどが無症状です。進行すると少しずつ症状が出現します。
代表的な症状としては血便(便に血が混じる、徐々に貧血になる)、便秘や下痢が続く、便が細くなる、腹痛や嘔吐、などが挙げられます。
大腸がんの位置により出やすい症状は異なります。大腸に届いたばかりの便は、まだまだ水分が多く、固まりきっていないため、進行しても症状が目立たないことが多いと言われています。
じわじわと出血し貧血になった、お腹にしこりがある、と言った症状で発見されることがあります。
一方で、便が硬くなった大腸の後半部分のがんでは、便の通りが悪くなることによる腹痛、嘔吐が起こりやすいとされ、血便や便が細くなるといった症状も認めやすくなります。
しかし、がんが進行していても「自覚症状がなかった」という患者さんが多いのも事実ですので、やはり検診がとても大切です。
ステージ0,1
大腸は管の形をしていて(バームクーヘンみたい)、中は便が通るために空洞になっています。
大腸の内側、つまり空洞側は粘膜になっていて、大腸の外側は漿膜(しょうまく)と呼びます。
内側の粘膜と外側の漿膜の間に、大腸を動かす筋肉(筋層)があり、大雑把に言うと、大腸はこの3層に分かれています。
大腸がんは基本的に粘膜の部分から発生し、徐々に筋層、漿膜の方へ大きくなります。
粘膜の部分だけでがんがとどまっているものをステージ0、粘膜より深く進行したけれど、筋層の部分でとどまっているものをステージ1と呼びます。
尚、5年生存率は、ステージ0が97.3%、ステージ1でも94.4%です。
ステージ2
がんが筋層を超えてしまうと、ステージ2以上となります。
リンパ節への転移が無い場合はステージ2と診断されます。尚、5年生存率は89.0%です。
ステージ3
がんの大きさや、深さなどに関係なく、リンパ節に転移してしまうと、ステージ3と診断されます。
尚、5年生存率は77.5%です
ステージ4
がんの大きさや、深さなどに関係なく、他の臓器に転移してしまった場合、ステージ4と診断されます。
大腸がんでは、特に肺や肝臓などに転移しやすいです。尚、5年生存率は18.8%です。
尚、上記に記載する5年生存率は、国立がん研究センター がん対策情報センターが報告している「がん診療連携拠点病院等院内がん登録 2012-2013年5年生存率集計」を参考にしています。
|
大腸がんと間違いやすい痔・血便との違い
大腸がんは、大腸の内側、つまり便が通る側の粘膜で発生します。
がん細胞は出血しやすく、痛みなどは無いのですが、表面にじわじわと血が滲んでいます。量が少ないと、肉眼では分かりにくいため、便潜血検査が有用ですが、出血の量が増えると肉眼でもわかるようになります。
赤い血の混じった便を見た時、「痔だと思っていた」「肛門が切れただけだと思っていた」と油断してはいけません。
赤い血の混じる便が出る病気は、大腸がんや、痔以外にも、何らかの大腸炎(虚血性腸炎
、潰瘍性大腸炎、感染性腸炎、など)や、大腸憩室からの出血、クローン病など様々です。
出血が多ければ、当然貧血になってしまいますが、出血が少ないからといって軽症であるとは限りません。
大腸がんの検査の種類
大腸がんの検査には、スクリーニング検査と精密検査があります。
スクリーニング検査
スクリーニング検査とは、主に無症状の方を対象に、病気の疑いのある人を発見することを目的に行う検査です。
大腸がんのスクリーニング検査に、「便潜血検査」があります。
簡単な検診であっても広く行われているので、多くの方がすでに、「便潜血検査」を受けたことがあるのではないでしょうか。
大腸がんでは、がん細胞から出血し、便に血が混ざることがあります。便器の中を見ても、出血が微量だと肉眼ではわかりません。
そこで採取した便に試薬を混ぜ、その変化で血液の混入判定を行う検査が便潜血検査です。便の中に血液が混じっていれば、便潜血検査陽性です。
当然、硬い便で肛門が切れてしまっていたり、痔があったりして、血が混じっても、検査は陽性となります。
実際、便潜血陽性の方から大腸がんが見つかる確率は、2~3%程度です。
しかし、一度でも陽性になったのであれば、精密検査を受けるようにしましょう。
精密検査
便潜血検査にて陽性と判定されたら、精密検査を受けるようにしましょう。
精密検査には、いくつかの検査がありますが、大腸がんの早期発見・治療のためには「大腸内視鏡検査」が最も有用です。
おそらく検査の陽性判定をもって病院受診をすると、この検査を提案されることが大半だと思います。
「大腸内視鏡検査」は、先端に小型カメラが付いている内視鏡という細長い管を、肛門から入れて行う検査です。
大腸の内部を映し出すモニター画面を見て、肉眼で確認できることが強みです。
また、ポリープ(良性腫瘍)や早期のがんが見つかった場合、その場で内視鏡を使って組織を採取することや、その場で切除できる場合もあります。
また、見つかったがんが進行していると疑われた場合は、CT、MRI検査やエコー検査などを行い、全身にがんが広がっていないか(転移していないか)という検査が追加になることもあります。
早期発見で生存率が上がる?
大腸がん検診を受けることで、大腸がんによって死亡する確率を約60~80%減らせるという調査結果が報告されています。
そのため、厚生労働省も大腸がん患者が増え始める40代になったら、毎年大腸がん検診を受けることを推奨しています。
しかしながら、日本は他の先進諸国と比べて、がん検診の受診率は低いと言われています。
実際、2019年のデータでは、日本における大腸がん検診の40~69歳の方の受診率は、男性で47.8%、女性で40.9%に留まっています。
大腸がんの治療(手術)について
大腸がんでは、ステージ2以上であれば、
基本的には外科的な手術治療になります。
ステージ1であっても、がんの状態によっては手術になりえます。また、化学療法(抗がん剤)や放射線療法の併用となることもあります。
しかし、ステージ1、もしくはそれよりも早期に発見することができれば、内視鏡治療でがんを取り除くことも可能です。
外科手術に比べて、体にかかる負担を軽減することができます。内視鏡治療は、早期発見によるとても大きなメリットの一つです。
内視鏡治療で、がんを取り除くことが難しい場合、外科的な手術を行います。
手術では、がんの部分だけでなく、がんが広がっている可能性のある部分や、その周囲にあるリンパ節も取り除きます。
さらに、がんが周囲の臓器にまで及んでいる場合は、可能であればその臓器も一緒に取り除きます。
がんがある大腸の一部分を切り取った後は、残った腸同士をつなぎ合わせます。つなぎ合わせることができない場合には、人工肛門をおなかに作ることになります。
関連記事:大腸がんの治療と名医を受診するお勧めポイント|BeMEC
何科にいけばいい?
大腸がんを専門に扱う診療科は、消化器内科や内視鏡内科などの内科、もしくは消化器外科になります。
「消化器」や「内視鏡」といった言葉が含まれている診療科を受診すると良いでしょう。
西春内科在宅クリニックができる対応
大腸がんは、早期発見により十分に治療が可能な病気です。
検診で大腸がんの可能性を疑われた場合は、可能な限り大腸内視鏡検査を受けられることをお勧めします。
西春クリニックでは、常勤の内科医師の診察により、大腸がんの診断、治療をサポートします。
まとめ
食生活の欧米化により、大腸がんは年々増加傾向にあります。食生活などの生活習慣を見直してみましょう。
また、大腸がんは自覚症状に乏しい病気ですので、検診がとても大切です。
早期発見により、治る可能性はかなり高くなるため、検診で異常が見つかった場合は、後回しにせず、最寄りの病院へ相談するようにしましょう。
こちらの記事もオススメ
参考資料
大腸がん(結腸がん・直腸がん):[国立がん研究センター がん情報サービス 一般の方へ] (ganjoho.jp)
データで見るがん検診|知っておきたいがん検診 (med.or.jp)
最新がん統計:[国立がん研究センター がん統計] (ganjoho.jp)
大腸のしくみと働き – カプセル内視鏡と大腸・小腸疾患、クローン病に関するお役立ち情報サイト【飲むだけカプセル内視鏡】 (nomu-capsule.jp)
科学的根拠に基づくがん予防:[国立がん研究センター がん情報サービス 一般の方へ] (ganjoho.jp)
大腸がんのステージ(病期)分類と治療方針|大腸がんを学ぶ|がんを学ぶ ファイザー (ganclass.jp)
大腸がんの「ステージ」 – 大腸がん情報サイト (daichougan.info)
大腸がん検診 – 大腸がん情報サイト (daichougan.info)







