虫垂炎の原因や症状について知りたい!治療や手術は?
盲腸として知られている虫垂炎の原因や症状、なってしまった時の治療や手術について紹介します。
虫垂炎になる原因

虫垂は体の右下腹部に位置する臓器で、成人では2-3mm程度の細長い臓器です。
右下腹部にある小腸と大腸のつなぎ目付近には盲腸と呼ばれる大腸の盲端部分が存在しますが、虫垂はその盲腸から細長い袋が垂れ下がるように存在します。
そして、その虫垂に何かしらの原因で炎症がおきる病気を、“(急性)虫垂炎”と呼びます。
急性虫垂炎の発症原因がすべて解明されているわけではありませんが、虫垂が袋状の構造であることが虫垂炎の発症原因の一つとされています。
虫垂の袋状構造は、盲腸方向に開き口があり、反対方向は行き止まりになっているため、開口部が何らかの原因でふさがると虫垂内部の細菌や圧力の逃げ場がなくなります。
その結果、虫垂に細菌感染が起こることで、急性虫垂炎が発症します。
その開口部の閉塞は、典型的にはもともと存在するリンパ組織の過形成や、糞石という便カスの固まりが原因になると言われています。
時に異物や、寄生虫などがその原因になったという報告もあり様々です。
虫垂炎の症状
①腹痛
急性虫垂炎の代表的な症状の一つに腹痛があげられます。
急性虫垂炎で起きる腹痛は、まず臍周囲や心窩部が痛くなると言われています。
そして、時間の経過とともに徐々に右下腹部方向に痛みが移動しながら、徐々に痛みの程度が強くなることが特徴です。
虫垂が存在している部分の痛みが強くなり、右下腹部のMcBurney点(臍と右側腰骨を結ぶ直線上の外側3分の1の点)が特に痛む場所になると言われていますが、実際には個人差が多く痛一概には言えません。
また腹痛の程度は病状の進行と共に徐々に強くなります。
急性虫垂炎は、発症早期には虫垂自体に炎症が起きますが、徐々に虫垂に収まらず徐々に虫垂外に炎症が波及します。
そうすると、限局性腹膜炎という状態になり、歩行時などで腹部に振動が加わる状況になると右下腹部により強い痛みが響くようになります。
これを腹膜刺激兆候といい、重症化のサインです。
さらに炎症が進行すると、虫垂の一部が壊死し破れ、内部にたまった膿が腹腔内に流れ出ることもあります。
この時には、腹部全体に非常に強い痛みが出現する汎発性腹膜炎という状態で、早急な手術加療を必要とする状態です。
このように腹痛は急性虫垂炎にとって最も一般的な症状ですが、その程度や痛む部位は重症度などによっても異なります。
②吐き気・下痢
吐き気や下痢も腹痛と同じく、急性虫垂炎でよく見られる症状の一つです。
吐き気・嘔吐、下痢は虫垂炎発症初期に腹痛と共に出現する場合が多いです。
虫垂炎では腹痛が多いという印象がある虫垂炎ですが、高齢者などでは吐き気や食思不振が初発症状であることもあるため注意が必要です。
ただし、虫垂炎であれば吐き気や下痢が必ずしもあらわれるわけではないため、このような症状がない場合もあります。
③発熱
発熱は腹痛などと共に急性虫垂炎でよくみられる症状の一つです。
軽症の場合は37-38℃程度の発熱で収まる場合もありますが、炎症が高度で虫垂の周囲に膿の固まり(膿瘍)を形成するなどすると38℃以上の高熱が出現する場合もあります。
関連記事:急性腸炎ってなに?ストレスが関係する?原因や症状について
虫垂炎の発症年齢
急性虫垂炎は統計的には10~30歳代に比較的若い世代に最も多く発症すると言われています。
ただ、小児~高齢者までのあらゆる年齢層で起こりうる疾患であり、発症に性差もないと言われています。
小児や高齢者ではうまく症状が訴えられず、気が付いた時には重症化しているということも少なくないため、注意が必要です。
虫垂炎の診察方法
何科に行くべき?
虫垂炎を専門とする科は外科です。
ただし一般の方が、腹痛や発熱の症状から虫垂炎を疑うことは難しいと考えます。
そのため、何か症状が出現した際にはかかりつけの内科や、小児科を受診していただいて構いません。
その際に、どのような症状があるのか、腹痛ならばどのような痛みかなどの詳細を主治医に伝えるようにしてください。
もし虫垂炎が疑われ、専門的治療が必要と考えられる場合は外科に紹介されます。
血液検査
急性虫垂炎の血液検査では、典型的には白血球増多が認められます。
そのほかにも炎症を反映するCRP値が上昇することがあります。
しかし急性虫垂炎に特徴的な採血検査というのがあるわけではなく、身体所見など含めた総合的判断で診断します。
超音波検査
急性虫垂炎の診断において、超音波検査は非常に有効です。
炎症を起こしている虫垂の腫大や、虫垂壁の層構造の変化などから急性虫垂炎を疑うことができます。
また虫垂穿孔を起こしている場合や、周囲に膿瘍形成している場合は、それらも超音波検査で同定することも可能です。
また腹水の有無や、虫垂炎と同様な症状をきたす周辺臓器の疾患を間接的に検査することもできます。
ただし、超音波検査は検査者の技能によって差が出る検査であることや、腹部の脂肪量によっても検査難易度が大きく異なり、肥満体形の方では全く虫垂が観察できないということも少なくありません。
逆に、幼児・小児などでは比較的脂肪量が少なく観察が容易です。
かつ、超音波検査は放射線被ばくの心配がなく、痛みもない検査であるため小児や幼児に対しては超音波検査を第一選択にしている施設も多くあります。
CT検査
CT検査は虫垂炎を診断する際に、もっとも有効と考えられる検査です。
特に造影剤を用いた造影CT検査は信頼度が高く、年齢・性別や体形によらず正確な検査が可能です。
また周辺臓器含めて広い範囲の観察が可能であるため、虫垂炎以外にも疑う疾患がある場合は、それらの判別にも有効で、腹痛の原因精査にはかかせない検査の一つです。
ただしCT検査では放射線被ばくのデメリットがあるため、小児や妊婦などでは検査の適応は慎重に判断することが必要です。
虫垂炎の治療
急性垂炎の治療方法は、大きく分けて①抗生剤を使用して虫垂の炎症を抑える保存療法と、②虫垂切除を行う手術療法の2つがあります。
①抗生剤治療
抗生剤治療は保存療法とも呼ばれ、手術をせずに虫垂炎を治療することです。
症状の程度によって内服抗生剤を用いた外来治療や、点滴抗生剤で治療を行うため入院を要する場合もあります。
多くの虫垂炎では治療期間に差はあれど、抗生剤治療で改善が見込めることが分かっています。
ただし、虫垂穿孔をきたしている場合などでは抗生剤治療は不適当となるため、治療方針に決定に際しては重症度を確認する必要があります。
また抗生剤治療では、虫垂の炎症が治まったとしても虫垂自体はお腹の中に残るため、今後再発する可能性などもあるため注意が必要です。
②手術
虫垂切除を行う手術方法には、小さい傷で特殊な器具を用いて行う腹腔鏡下手術と、お腹を開けて行う開腹手術の2つがあります。
また手術を行うタイミングも発症早期ではなく、いったん保存加療で虫垂の炎症を落ち着けたのち、期間を空けて手術を行う方法をとることがあります。
これは炎症が強い場合や膿瘍形成している場合などでよく選択され、手術で起きる合併症発生率を下げるためです。
各治療方針には各々メリットデメリットがあるため、治療方針決定の際には主治医とよく相談する必要があります。
①腹腔鏡手術
全身麻酔をかけて行う手術です。
お腹に2-3㎝程度の傷が数個つくだけであり、患者さんにかかる負担が少ない、術後の痛みが少ない、術後の美容面でも傷跡が残りにくいというメリットがあります。
かつては開腹手術が主流でしたが、近年は腹腔鏡手術が主流です。
ただし腹腔鏡手術を行う場合は、特殊は装置が必要になり術者にもそれ相応の技術が求められるため、すべての施設で行うことが出来る手術ではありません。
また、虫垂の炎症が強く周辺臓器と強固な癒着を形成しているときなどは、手術難易度があがるだけでなく、周辺臓器損傷の危険性もあり腹腔鏡手術は適しません。
②開腹手術
開腹手術は腰椎麻酔(下半身麻酔)で行う場合と、全身麻酔をかけて行う場合があります。
かつての虫垂切除術と言えば、右の下腹部を斜めに約3~4cm切って行う手術が一般的で、虫垂炎の炎症が軽い場合では腰椎麻酔で手術を施行することは可能です。
ただし汎発性腹膜炎という重症腹膜炎が疑われる場合、周辺臓器との癒着が疑われる場合などは、虫垂切除だけでなく腹腔内汚染の洗浄や慎重な剥離操作が必要になる場合もあります。
その際は全身麻酔下に大きな開腹手術が必要になる場合もあります。
虫垂炎の手術で伴うかもしれない合併症(10%前後)
急性虫垂炎の手術は簡単な手術だと認識されている場合もありますが、そうとは限りません。
虫垂炎手術の難易度は、患者さんの体形や炎症の程度などによっても様々です。
また手術全般に言えることですが、手術に伴う合併症が起こり得ます。
合併症というのは、手術を行ったことで起きる可能性のある、患者さんにとって不都合な事象の総称です。
具体的な合併症を以下に解説します。
出血
手術を行うため多少なりの出血はあり得ますが、多くは問題にならない程度で、大量に出血し輸血が必要になる場合は極めて稀です。
しかし絶対無いとは言えず、術中術後に輸血が必要になる場合があります。
また、手術自体は順調にすすみ終了したが、術後に再出血し、その止血の為の再手術を行う場合がありますが、これも極めて稀です。
他臓器の損傷
手術中に虫垂以外の腸管(小腸大腸)・膀胱・子宮・卵巣・尿管など周辺臓器を損傷してしまうことです。
炎症が強い場合や、以前にも別の原因で手術されている場合などでは起こりやすいですが、急性虫垂炎の手術においては稀な合併症と考えてください。
創部感染
急性虫垂炎の手術では、虫垂から細菌が漏れ出し、腹腔内が汚染されている場合もあります。
そのような時に手術で作った創部が化膿し膿が出てくる場合があります。
術後すぐに分かることもありますが、1 週間くらいしてから経過してから発症することもあります。
遺残膿瘍
穿孔性虫垂炎など、炎症の程度が強い場合に起こりやすい合併症です。
術後に腹腔内に残った細菌が増殖し、膿の塊となり発熱や腹痛の原因になることがあります。
通常抗生剤の使用により治りますが、時に穿刺などの処置を必要とする場合もあります。
糞瘻形成
切除した虫垂断端が閉じ切らず、そこからお腹の中に便が漏出してしまう合併症です。
治療には絶食や必要となる場合や、再手術が必要になる場合もあります。
虫垂炎になったときの入院期間
入院期間は、虫垂炎の程度によって様々です。
保存加療を選択した場合は、腹痛発熱などの自覚症状の改善、採血結果の改善を治療効果判定に用います。
おおよそ1-2週間程度の入院を必要とする場合が多いです。
手術加療を行った場合は、炎症が軽い段階で手術を行った場合は回復も早いため、手術後3~5日程度と比較的早期に退院可能です。
しかし、炎症が高度であった場合、虫垂穿孔し腹膜炎を起こしていた場合では回復に時間がかかります。
また正常な排ガス排便などが出来るまで腸管機能が回復することに時間を要することが多く、退院まで1-2週間程度かかります。
仮に合併症起きた場合などではそれに限らず、治癒するまでそれ以上に時間を要する場合もあります。
食物繊維は虫垂炎の予防になる?
急性虫垂炎の原因ははっきりとは解明されておらず、おそらく個々人で発症の原因は異なります。
その中でも比較的多い発症原因として考えられるものに、便のカスの固まり(糞石)が虫垂の開口部をふさいでしまうことが挙げられます。
そのため食物繊維を豊富に摂取して便秘を予防する、腸内環境を正常に保つことが発症予防になると考えられています。
しかし、このことはまだ研究段階であるため、また、はっきりとしたことは言えません。
ただ、食物繊維を摂取するなど健康に良い食生活を意識することは、虫垂炎以外の疾病予防にもつながりますので、ぜひ食生活の乱れが気になる方は意識してみてください。
腹痛に悩む人はCT検査をおすすめ
今回は急性虫垂炎に関して説明させていただきましたが、腹痛の原因となりうる疾患は多岐に渡ります。
また腹痛の原因が異なれば、治療方針も異なるため可能な限り正確に診断することが必要です。
そのため腹痛で悩む方にCT検査はおすすめで、腹痛の原因が急性虫垂炎であるかどうか、別の疾患の可能性があるかないかを網羅的に検査することが可能です。
西春内科在宅クリニックができる対応
西春内科在宅クリニックにはCT機器を導入しており、常勤医にはレントゲンやCT画像の読影の専門家である放射線科専門医がおります。
不安な方はご受診いただけましたら、腹部CT検査により虫垂炎を含む治療が必要な腹部の疾患を正確に診断することが可能です。
もし治療が必要な病変が見つかった場合には、手術可能な外科の診療がある病院をご紹介させていただきます。
まとめ
急性虫垂炎は比較的よく見られる疾患ですが、症状は個人差が多く診断に悩むことも少なくありません。
腹痛を安易に放置すると気が付かない間に重症化することもあるため注意が必要です。
急な腹痛に悩む方は、我慢せずに早めに医療機関に相談し、診察・検査を受けることをお勧めします。
参考文献:
エビデンスに基づいた子どもの腹部救急診療ガイドライン2017
(日本小児救急医学会診療ガイドライン作成委員会編)
花粉症に効く舌下免疫療法(アレルゲン免疫療法)って?費用・期間・効果は?
体質から改善!アレルギー症状を抑える新しい治療法が誕生
花粉症の場合、点眼薬や内服薬でかゆみを抑える治療が一般的です。
しかし、近年スギ花粉症やダニアレルギー性鼻炎の治療法の一つとして舌下免疫療法(アレルゲン免疫療法)が注目されております。
当クリニックでも、「毎年、花粉症などアレルギー症状が続く方」や「抗アレルギー薬が手放せず困っている方」などを対象に処方を行っております。
舌下免疫療法とは?
舌下免疫療法(アレルゲン免疫療法)とは、100年以上も前から行われている治療法です。
アレルギーの原因物質(アレルゲン)を少量から投与することで、体をアレルゲンに慣らし、アレルギー反応を弱めていきます。
以前は、アレルゲンを含む治療薬を皮下注射する「皮下免疫療法」が主流でしたが、近年では治療薬を舌の下に投与する「舌下免疫療法」が登場し、自宅での治療ができるようになりました。
舌下免疫療法をおすすめしたい方
- 花粉症などアレルギー症状が中等度以上ひどい方
- スギ花粉症やダニアレルギーが原因で抗アレルギー薬が手放せない方
- 根気強く、長期的な治療を続けられる方
- 原因から治す「根本治療」を望まれる方
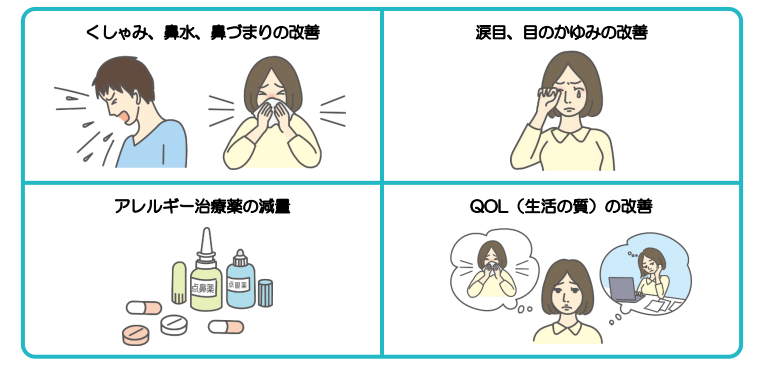
舌下免疫療法に期待される効果
長期間正しく治療が行われると、くしゃみ、鼻水、鼻づまり、涙目、目のかゆみなどのアレルギー症状をおさえる効果が期待できます。
症状が完全におさえられない場合でも、症状を緩和し、アレルギー治療薬の減量が期待できます。
また、生活の質(QOL)の改善にも繋がります。
厚生労働省のアンケートによると、約80%の方は前年に比べて、症状が軽くなったと回答しています。
しかし、効果があまりみられない方も中にはいらっしゃいます。
1年後に効果がなくても3~5年くらいは少なくとも続けることをお勧めしています。
3~5年継続すると、舌下免疫療法を中止して約10年は効果が持続するとされているからです。
治療の継続期間が短い場合は効果の持続年数ももう少し短くなるようです。
舌下免疫療法で使用される治療薬
2022年現在日本で認められている舌下免疫療法は2種類あります。
- スギ花粉症: シダキュア®
- ダニ抗原によるアレルギー性鼻炎: ミティキュア®・アシテア®


舌下免疫療法の治療スケジュール
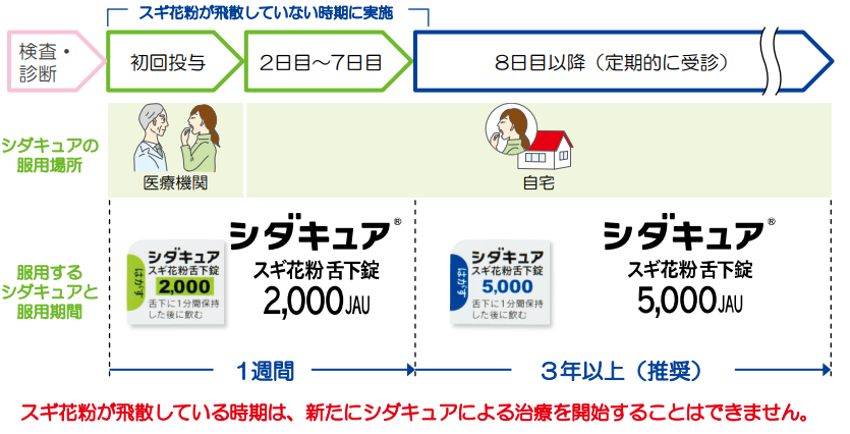
シダキュア®
採血をしてスギ花粉症であることが確認できたら、最初の1週間は2,000JAU錠を、2週目以降は 5,000JAU錠を1日1回1錠服用します。
初回はクリニックで服用し、2日目以降は自宅で服用可能です。
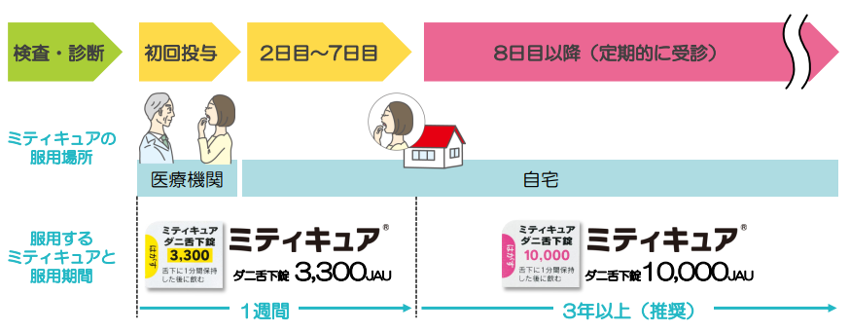
ミティキュア®
採血をしてダニアレルギー性鼻炎であることが確認できたら、最初の1週間は3,300JAU錠を、 2週目以降は10,000JAU錠を1日1回1錠服用します。
初回はクリニックで服用し、2日目以降は自宅で服用可能です。
舌下免疫療法の治療薬使用方法
1日1回、治療薬を舌の下に置き、1分間保持した後、飲み込みます。 その後5分間は、うがい・飲食を控えてください。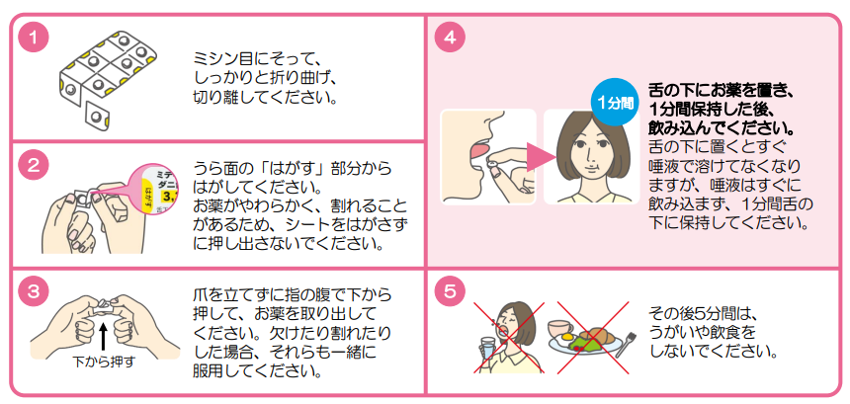
- 家族の居る場所や日中の服用が推奨されます。
- 舌の下に置くとすぐに唾液で溶けてなくなります。
舌下免疫療法の副作用
副作用として、ごく軽度なものは以下があげられます。約半数の方に出ます。
- 口の中の浮腫、腫れ、かゆみ、不快感、感覚異常
- じんましん
- 嘔吐、腹痛、下痢など
- 喘息発作
- 耳のかゆみ
- 喉の刺激感や違和感
- くしゃみ・鼻水・鼻詰まり・目のかゆみなど
抗アレルギー剤を事前に服用すれば、副作用は飲み始めて2~3週間程度でおさまることがほとんどです。
非常にまれですが、アナフィラキシーショックは10万回に1回は報告されております。
副作用チェックのために初回はクリニック内で服用をお願いいたします。
舌下免疫療法の注意点
治療を受けられない方
- スギ花粉・ダニなどの対象のアレルギーではない方
- がんなど悪性腫瘍や自己免疫系の病気がある方
- 重い気管支喘息の方
治療に注意が必要な方
- アレルゲンを使った治療や検査によってアレルギー症状が出たことがある方
- 気管支喘息の方
- 妊婦の方、授乳中の方
- 65歳以上の方
- 抜歯後や口の中の術後、または口の中に傷や炎症などがある方
- 重症の心疾患、肺疾患及び高血圧症がある方
- 全身性ステロイド薬の投与を受けている方
- 他に服用中の薬がある方(特に非選択的β遮断薬、モノアミンオキシダーゼ阻害薬(MAOIなど)、三環系抗うつ薬、)
- 対象以外のアレルゲンに対しても反応性が高い方
舌下免疫療法の費用
健康保険が適応されます。初回は初診料とアレルギー検査料がかかります。
薬代は3割負担の場合、約1200円/1か月です。
また、通院のたびに再診料と処方料がかかります。
※お薬代は参考金額です。詳しくは薬局にてお尋ねください。
舌下免疫療法のよくある質問
Q1.いつから始めるのがいいですか?
A1. スギ花粉が飛んでいる時期は治療を新たに始めることはできませんのでその時期は避けましょう。
スギ花粉が飛んでいる時はアレルゲンに対する体の反応性が過敏になっているからです。
Q2. 効果はどの位で現れますか?
A2. 初めてのスギ花粉飛散シーズンから効果がみられる人もいます。
長期間治療することで治療終了後も長期にわたり症状を抑えられた人もいます。
Q3. 服用するのを忘れたらどうしたらいいですか?
A3. その日のうちに気づいたら、その日の容量を服用してください。
服用したかどうか不確かな場合は、その日は服用しないでください。
Q4. 1分間舌の下に保持せず、すぐに飲み込んでしまったらどうしたらいいですか?
A4. その日は再度服用しないでください。
Q5.誤って多く服用してしまったらどうしたらいいですか?
A5. すぐに吐き出し、うがいをしてください。
参考サイト
アレルゲン免疫療法ナビ:https://www.dani-allergy.jp/
花粉症ナビ:http://www.kyowa-kirin.co.jp/kahun/
ダニによるアレルギー性鼻炎に関する情報サイト:https://www.dani-allergy.jp/
参考文献
https://kamiaoki-moriclinic.jp/module/img/pdf/file2.pdfhttps://kamiaoki-moriclinic.jp/module/img/pdf/file3.pdf
@nishiharu_cl スギ花粉症持ちの福井院長も舌下免疫療法始めました💮舌下免疫療法とは、100年以上も前から行われている治療法です。アレルギーの原因物質(アレルゲン)を少量から投与することで、体をアレルゲンに慣らし、アレルギー反応を弱めていきます。以前は、アレルゲンを含む治療薬を皮下注射する「皮下免疫療法」が主流でしたが、近年では治療薬を舌の下に投与する「舌下免疫療法」が登場し、自宅での治療ができるようになりました。#西春内科在宅クリニック #西春 #北名古屋市 #医療 #医者 #新型コロナ対策 #病院 #クリニック #内科クリニック #訪問診療 #在宅 #救急 #発熱外来 #発熱 #ct検査 #救急往診 #往診 #子ども #医療相談 #新型コロナウイルスが早く終息しますように #名古屋市西区 #小児科 #オミクロン株蔓延しませんように #舌下免疫療法 #花粉症 ♬ オリジナル楽曲 – 西春内科・在宅クリニック
新型コロナの後遺症の一覧と症状が長引くときの対処法について

新型コロナウイルスは感染した時の症状だけではなく、後遺症としてさまざまな症状を引き起こします。
症状も数週間くらいのものから、数ヶ月、1年と、長期間症状が続いてしまう方もいます。
今回は新型コロナ感染症の後遺症に多い症状と症状が長引く時にどうすればいいのかについて解説します。

新型コロナの主な後遺症について

新型コロナウイルス感染後72.5%の方がなんらかの後遺症があるといわれています。
それぞれどのような症状がでるのか、順番にみていきましょう。
倦怠感、疲労感
だるい、疲れやすいという症状は40%と高い頻度でみられます。
その他にもブレインフォグと呼ばれる「頭の中にフォグ(霧)がかかったような状態」となり、集中力が低下したり、記憶の障害などが出ることなどがあります。
このブレインフォグなどの神経症状は、感染による症状が強く集中治療室で治療を要するような重症な方や、喫煙、女性、肥満、糖尿病の合併などがあると起こりやすいことがわかっています。
息切れ
息切れも36%と高頻度な後遺症の症状です。
コロナウイルス感染は単に肺炎を起こすだけではなく、心筋梗塞や心不全、不整脈、脳梗塞などの血管病変を起こすウイルスであることがわかっています。
心不全などからくる息切れや、肺炎による肺の機能低下による息切れなどが原因と考えられます。
関連記事:動悸や息切れが治らない|原因はコロナの後遺症?ストレス?対処方法について解説
嗅覚障害
流行しているコロナウイルスの型にもよりますが、嗅覚障害は24%程度といわれています。
臭いがしない、変な臭いがするなどの症状がでます。
嗅覚障害はほとんどは1週間程度で改善するといわれています。
しかし、中には長期的に症状が残る場合もあります。
関連記事:新型コロナ感染症の後遺症に多い味覚・嗅覚障害の治し方|亜鉛不足が原因?
不安
新型コロナウイルスが精神面に及ぼす影響は非常に大きく、コロナ禍のストレスや未知のウイルスへの恐怖からくる不安などが問題視されていました。
コロナ感染の後遺症としても、およそ22%の患者さんで不安や睡眠障害などの精神症状がでるといわれています。
咳
コロナ感染で肺炎を起こすと、ダメージを受けた部分の肺機能が低下して咳や息苦しさの原因になります。
肺炎を起こさず、肺機能検査をしても異常がない場合にも17%程度で咳が長期的に残ってしまうことがあります。
味覚障害
コロナ感染後から、16%程度に味覚障害が出るといわれています。
味を感じにくい、味がしない、変な味がするなどが特徴的です。
関連記事:新型コロナ感染症の後遺症に多い味覚・嗅覚障害の治し方|亜鉛不足が原因?
風邪やインフルエンザの後遺症との違い

コロナ感染以外の風邪やインフルエンザウイルス感染症でも、後遺症が出ることがあります。
風邪はかぜ症候群というさまざまな感染症の総称で、以下のウイルスなどが原因となり、鼻水、鼻づまり、喉の痛みなどの風邪症状を引き起こします。
- ライノウイルス
- コロナウイルス(新型以外)
- RSウイルス
- パラインフルエンザウイルス
- 細菌
- マイコプラズマ
風邪は通常は後遺症を残さずに治ることがほとんどです。
しかし、肺炎、気管支喘息、中耳炎、ごく稀ではありますが心筋炎を合併することがあります。
このような合併症を起こすと後遺症を残す可能性が出てきます。
肺炎、気管支喘息の症状としては咳や呼吸困難、中耳炎は聴こえにくさなどがでることがあります。
心筋炎は不整脈や心不全を起こすために、治療期間が長くなる傾向にあり、心機能の低下に時間を要する場合があります。
インフルエンザはインフルエンザウイルスによる感染症ですが、風邪よりも強い症状がでるのが特徴です。
また、合併症も起こりやすいといわれています。
インフルエンザで多い合併症としては、脳症、肺炎、心筋炎があります。
特にインフルエンザ脳症は10-35%と頻度が高く、特に5〜9歳のお子さんで起こりやすい怖い合併症です。
頭痛、嘔吐、けいれん、意識障害などを起こし、命に関わる合併症です。
命は助かっても、長い期間意識障害が続いたり、知能障害、けいれん、麻痺などを起こす可能性があります。
新型コロナウイルス以外の後遺症と比較すると、新型コロナの後遺症の頻度は非常に高いです。
だるいだけなどの軽い症状から息苦しさ・動悸などの生活に支障がでるものまでさまざまであることが大きな違いです。
関連記事:インフルエンザワクチンの副反応・副作用で起こる症状や出やすい人の特徴について解説!
新型コロナ感染症の後遺症が出やすい人の特徴

コロナ後遺症の症状が出やすいリスク因子としては高齢、新型コロナ感染症急性期の症状の数が多いなどが挙げられます。
感染した時に肺炎を合併し、集中治療室で治療を要したような方は、後々の後遺症の数も、症状の程度も強くなる傾向があります。
また男女比を見ると、女性の方が後遺症の症状が長くつづく傾向があることがわかっています。
新型コロナ感染症の後遺症が回復する時期について
後遺症の症状がどれくらい続くのかについては非常に個人差が大きいのです。
大半は時間経過とともに数週間程度で改善しますが、中には1年後も症状が残る方がいらっしゃいます。
新型コロナ感染症の後遺症は他人にもうつる可能性はあるのか

新型コロナ感染症の急性期(発症2日前〜発症後7-10日)をすぎ、後遺症症状のみがある状態の場合、周りの方に感染をうつしてしまうリスクは低いと考えられます。
ただし、最近では変異株も複数見つかっており、一度罹患して後遺症のみがある状態でも、新型コロナに再感染してしまうことがあります。
引き続き感染予防対策を取った上で生活しましょう。

新型コロナワクチンは後遺症に効果があるのか
新型コロナワクチン接種をして感染を予防できると、後遺症のでるリスクを減少させることができます。
ワクチンの予防効果は年齢によって若干変わります。
高齢者に対する発症予防効果はファイザー社、モデルナ社、武田社のいずれのワクチンも90%以上と報告されています。
ワクチンがすでにある後遺症を改善するかどうかは、研究結果はまだ出ておらずはっきりしません。
現時点では、感染してしまうまえにワクチン接種とマスク、手洗いなどの感染予防策が重要だと考えられます。
関連記事:インフルエンザワクチンにかかる費用や値段はどれくらい?メーカーの種類によって効果は変わる?
もし症状が長引くときはどうすればいい?

新型コロナ感染から時間がたっても症状が改善されない場合には、一度病院を受診しましょう。
後遺症の症状の多くは、後遺症だけに特徴的な症状ではなく、他の病気でも起こりえます。
まずは、後遺症なのか、それ以外の病気がないかどうかを調べる必要があります。
関連記事:風邪をひいたかも・・病院に行くべきタイミングはいつ?風邪と症状が似ている病気の見分け方
西春内科在宅クリニックができる対応
西春内科・在宅クリニックでは、症状で辛い場合に、ご自宅にお伺いして診察を受けることができます。
後遺症に対しての特効薬というものはなく、症状に応じて薬を調節する対症療法が中心となります。
現在お困りの症状に対して適切な薬の処方や調節をさせていただきます。
症状でお困りの際にはご相談ください。
まとめ
今回は、新型コロナ感染症の後遺症に多い症状と症状が長引く時にどうすればいいのか解説しました。
新型コロナの後遺症は症状や程度も個人差が大きいです。
また、後遺症の症状に長い期間、苦しむ方もいらっしゃいます。
できることとしては、ワクチンや感染予防で新型コロナ感染にならないように気をつけていただくことが重要です。
新型コロナ感染症になってしまって感染症状や、後遺症にお困りの際には、医師の診察を受けましょう。
参考文献
・新型コロナウイルス感染症COVID-19診療の手引き 罹患後症状のマネジメント
・日本呼吸器学会「かぜ症候群」
・国立感染症研究所「インフルエンザとは」
・厚生労働省「新型コロナワクチンQ&A」
乳がんのしこりは痛みがない?なりやすい人の特徴や検査についても
はじめに
今回は、乳がんについて解説していきます。
乳がんといえば女性というイメージがあると思いますが、女性のみならず男性にも知ってほしいことがありますので是非ご一読ください。
乳がんについて
乳がんは乳腺の組織にできるがんで、多くは乳管から発生します。
女性のイメージが強いと思いますが、中には男性に発生することがあります。
男性も、女性と同様に多くは乳管からがんが発生します。時に乳がんは、乳房の周りのリンパ節や、遠くの臓器(骨、肺など)に転移することがあるため、早期発見・早期治療が重要になってきます。
今回は乳がんのあれこれをわかりやすく解説していきますので、気になる方はぜひしっかり読んでみてくださいね。
乳がんになりやすい人は
乳がんになりやすい年齢は、40歳代後半~50歳代とされています。
また、乳がんの7割が女性ホルモンのエストロゲンが関係しているため、エストロゲン分泌が高くなる月経の回数が多い人ほど、乳がんになりやすいとされています。
その他にも、エストロゲンにさらされる期間の長い人
- 初潮が11歳以下
- 初産が30歳以上
- 出産経験がない方
- 閉経が55歳以上
といった方では乳がんになるリスクが高いと判断されるため、注意が必要です。
また、飲酒や喫煙、肥満などの生活習慣病は乳がんに限ったことではないですが、乳がん発症リスクを高める要因になるため、注意が必要です。
乳がんの中には遺伝性の乳がん(遺伝的に乳がんになりやすい体質をもっている)と呼ばれるものがあり、乳がんを発症した人の7~10%が該当すると考えられます。
ご家族や血縁関係の近い親類に乳がんや卵巣がんの患者さんがいる場合は、いない場合と比べて乳がんを発症するリスクが高くなることが知られています。
乳がんのステージについて
ここでは乳がんのステージについて簡単に説明いたします。
【0期】
非浸潤がんといわれ、癌が発生した乳管や小葉内にとどまっているものを指します。
特殊型として、乳頭部に発症するパジェット病で極めて早期の乳がんも該当します。
【I期】
しこりの大きさが2㎝以下で、リンパ節や別の臓器には転移していない段階を指します。
【IIA期】
しこりの大きさが2㎝以下で、腋窩リンパ節(わきの下)に転移があるもの。
または、しこりの大きさが2から5㎝以下で、リンパ節や別の臓器への転移がないものが該当します。
【IIB期】
しこりの大きさが2から5㎝で、腋窩リンパ節に転移がある。
または、しこりの大きさが5㎝を超えるが、リンパ節や別の臓器への転移がないものを指します。
【IIIA期】
しこりの大きさが5㎝以上で、腋窩リンパ節への転移があるものを指します。
【IIIB期】
しこりの大きさやリンパ節への転移の有無に関わらず、皮膚表面にしこりの一部が露出したり、皮膚の一部がむくんだり陥凹しているような状態のものです。
【IIIC期】
しこりの大きさに関わらず、腋窩リンパ節と胸骨内側のリンパ節の両方に転移のある、または鎖骨の上下にあるリンパ節に転移があるものを指します。
【IV期】
別の臓器(骨・肺・肝臓・脳など)に転移があるものを指します。
○乳がん10年相対生存率は以下の通りです。
- Ⅰ期 99.1%
- Ⅱ期 90.4%
- Ⅲ期 68.3%
- Ⅳ期 16.0%
( 国立研究開発法人国立がん研究センター がんの統計2022より)
しこりについて
胸のしこりを自覚した場合に、その原因が乳がんの可能性もありますが、その他の乳腺症や嚢胞などの良性疾患であったり、特に異常がない場合もあります。
乳がんのしこりには、以下の特徴があります。
- 硬いこと
- 境界がはっきりしないこと
- 形が整っていないこと
- 周囲組織に癒着するため可動性が低い
逆を言えば、柔らかく、可動性が良好で、くりっと周囲との境界明瞭なしこりは良性疾患の可能性が高くなります。
また乳がんのしこりは、痛みのないしこりであることが多く、痛みがあるときは乳腺症、乳腺炎など別の疾患の可能性が高いと考えます。
とくに乳腺症はホルモンバランスの乱れからおきる生理的変化と考えられており、病気ではないので心配する必要はありません。
乳腺炎とは乳腺に炎症が起こることで圧痛、熱感、腫脹などの変化がみられる病気です。
乳腺炎は授乳中の女性であれば誰にでも起こる症状ですが、痛みが強い場合は治療を必要とする場合もあります。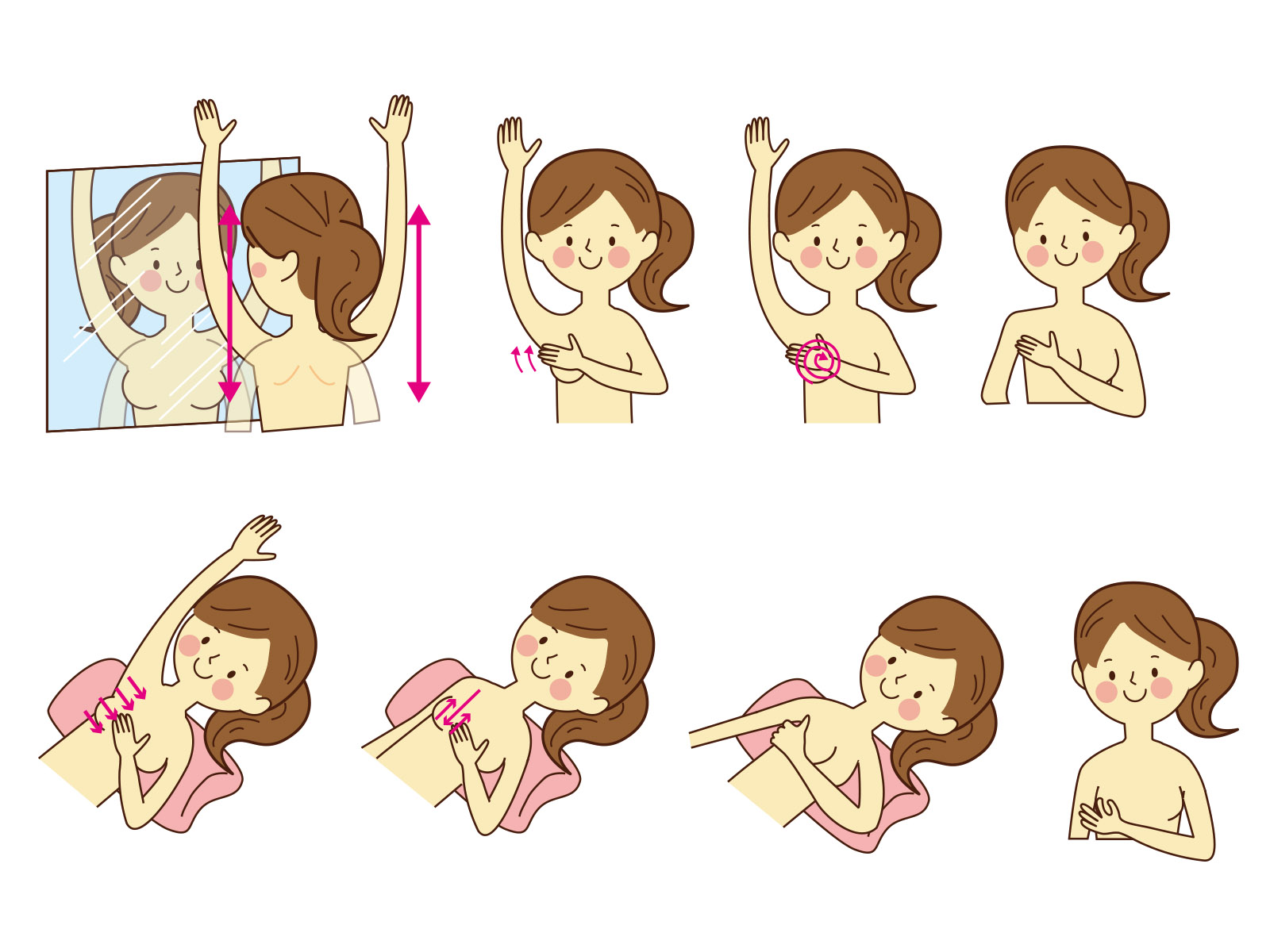
○乳がんのセルフチェックをするときのポイント
乳がんのセルフチェックで重要なポイントは以下の通りです。
- 乳房の変形や左右差がないか
- しこりがないか
- ひきつれがないか
- えくぼのようなへこみがないか
- ただれがないか
- 出血や異常な分泌物がないか
鏡の前でチェックしたり、入浴中に触ってみてたり、夜寝ころんだときにチェック、乳首を触って血性分泌物がないか、下着に分泌物付着していないかなど、チェックする状況も変えてみてください。
乳がんの検査や検診の重要性について

乳がんの場合、早期がんは2㎝までを指しますが、検診を1~2年ごとに受けなければその段階でがんを発見できないとされます。
また乳がんのステージⅠと早期の段階で発見・治療できた場合の10年生存率は99%以上と高率での治癒が見込めます。
できるだけがんにならないよう気を付ける、そして、仮になっても早期発見・早期治療で完治させるという心構えが大切です。
乳がんの治療法(手術)について
乳がんの治療法には、主に手術、放射線治療、薬物療法があり、まずは手術によってがんを切除することが基本となります。
手術後の病理結果によって、術後に放射線や薬物治療を検討します。がんの状態によっては、術前に薬物療法を行うこともあります。
手術が必要な場合
乳がんの治療は、遠隔転移していることが明らかな場合を除き、手術によって切除することが治療の根幹となります。
主な手術には、乳房部分切除術(乳房温存手術)と乳房全切除術とがあります。
これは、がんの状態や、患者さんの背景など様々なことを総合的に考え決定されます。
ホルモン療法
ホルモン療法は、乳がんがエストロゲンなどの女性ホルモンの影響を受けて増殖することを利用した治療方法です。
ホルモンの分泌や働きを阻害し、ホルモンを利用して増殖するタイプのがんを攻撃します。
閉経前と閉経後では、体内でエストロゲンがつくられる経路が異なるので、それにあった薬を使います。
放射線治療
放射線治療は、がん細胞にX線を照射することで、がんを死滅させたり小さくしたりする治療法です。
乳房部分切除術の後には、原則として残った乳房の組織に対して照射します。
乳房全切除術を行った場合は、手術した胸の範囲全体と鎖骨の上の部分に対して照射することもあります。
抗がん剤治療
抗がん剤と呼ばれる薬は、細胞が増殖する過程で、その仕組みのなかの一部を攻撃することでがん細胞の増殖を止める薬です。
がん以外の正常に増殖している細胞も影響を受けることで副作用が出現します。
抗がん剤は、単体で使用したり、必要に応じて複数の薬を組み合わせて行います。飲み薬・点滴など様々な薬剤を癌の状態に合わせて組み合わせて使います。
薬によっても効果や副作用はまちまちなので、詳細を担当医からよく聞いてから使用してください。
分子標的薬
分子標的薬は、がんの増殖に関わるタンパク質や、栄養血管、がん免疫に関わるタンパク質などを標的にした薬です。単剤で使うこともあれば、抗がん剤を組み合わせて使うこともあります。
乳がん手術後の見た目
手術後に傷がつくことは避けられず、その見た目にショックやつらい思いをされる方は少なくありません。
傷の形・色は、少しずつ周りの皮膚になじんできます。
また乳房の切除後に再建を行うこともできます。自家組織(自分のおなかや背中などから採取した組織)やシリコンなどの人工物を用いて、新たに乳房をつくることです。
再建の時期については、乳がんの手術と同時に行う一次再建と、数カ月から数年後に行う二次再建とがあります。
再建を受けるかどうかについては、担当医とよく話し合い、理解した上で決めましょう。
乳がんの予防対策について
乳がん予防として自己管理でできるものは
- 禁煙、アルコール多飲をせず適切な量の飲酒にする
- 塩分・カロリーに注意を払いバランスの良い食事をする
- 適度な運動を心がける、適正な体形を維持する
ことです。
中でも乳がんを予防するためには、飲酒を控え、閉経後の肥満を避けるために体重を管理し、適度な運動を行うことが良いと考えられています。
西春内科在宅クリニックができる対応
乳がんを疑う腫瘤(しゅりゅう)を認めたときに、触診、超音波検査、CT検査などの各種検査を行います。
もしより詳細な精査が必要と判断された場合には、紹介状を発行し、適切な医療機関に紹介します。
まとめ
乳がんは男女問わずに起こりうる病気で、特に女性には注意してほしい疾患です。
早期発見・早期治療が重要なことを認識していただき、日々の健康的な生活を心がけ、セルフチェックを行う意識をもってください。
関連記事:痛風になる前に知ってほしいこと 食事や原因、前兆について
参考文献
・国立がん研究センター東病院 https://www.ncc.go.jp/jp/ncce/clinic/breast_surgery/050/051/index.html
・国立研究開発法人国立がん研究センター がんの統計2022
認知症の検査方法と費用について|治療の副作用は?|検査を拒むときはどうすればいい?
はじめに
「認知症」、「介護」という言葉についてどこか他人事のような気がしていませんか?
昨今の高齢化に伴い、認知症の発症率や有病率は世界的に増加しています。
たとえば、認知症の分類形の一つであるアルツハイマー型認知症の有病率は、全世界で約4,700万人と報告されています。
別の研究では、93歳まで生きていた人のうち、まったくもって正常の認知機能を保つことができていたのは19人(約12%)だけだったと報告されています。
このように認知症は近年ますます身近なものとなってきていますが、身の回りの方が認知症になった時のことについて考えたことがある方は少ないと思います。
そんな方のために、この記事では「認知症の症状や検査、治療」について概説していきますので、ぜひ最後までご覧いただければと思います。
認知症の症状について

さて「認知症」ときいて一番に思い浮かべる症状は何でしょうか。
おそらく「物忘れ」という方が大半でしょう。
イメージの通り物忘れは認知症の大変重要な症状です。
ただ認知症のパターンによっては物忘れがあまり目立たずに、以下のような点で困っていることも多いです。
- 新しい情報を記憶する(例:出来事を思い出すのが難しい)
- 複雑な作業の処理(例:お金の管理ができない)
- 推理力(例:予期せぬ出来事に対処できない)
- 空間的能力および方向性(例:見慣れた場所で迷子になる、交通事故を起こす)
- 言語能力(例:単語探し)
- 日常生活動作(例:ご飯を食べたかわからない、お風呂に入らない)
- 心理症状(例:無気力、すぐに怒る)
- 性的嗜好、清潔の問題(例:性的な発言が増える、開放的な行動をする)
認知症の病院での検査について

「せんせー、症状はいいから、いざとなったらどんな検査したらいいのか教えてよ!」という方もいらっしゃるでしょう。
日本発祥で世界的にも使用されている長谷川式認知症スケールをはじめ、様々な検査が認知症の診断に有用です。
ここからは認知症の検査について詳しく解説していきます。
認知症の検査の種類
まず一番は面談・診察をします。
検査じゃないじゃん!と言われるかもしれませんが、認知症の診断において面談・診察は非常に重要です。
家族など身近な人からの情報提供が、着実に診断に近づけてくれます。
認知機能や日常の行動の変化が大事なのです。
またお薬が原因で認知症のような症状がでることもあるので、お薬手帳はぜひ診察にもっていくのがよいでしょう。
診察の中で、以下のような心理テストの検査が行われることもあります。
- 改訂 長谷川式認知症スケール(HDS-R)
- ミニメンタルスケール検査(MMSE)
- モントリオール認知評価(MoCA)
いずれも外来診察中に行うことができて、認知症のスクリーニングに非常に有用な検査です。
また頭部CTや頭部MRIなども有用です。
脳の萎縮を見ることができる他、認知症もどきになりやすい慢性硬膜下血腫や正常圧水頭症という疾患の除外も可能です。
さらに別の角度から認知症を評価する検査として、SPECTやPETが挙げられます。
SPECTでは脳のどの部分によく血流が流れていてどの部分にあまり流れていないかを見ることにより、機能が落ちている部分を評価することができます。
PETでは、アルツハイマー型認知症の原因となるアミロイド蛋白の沈着具合を画像にして評価することができます。
ホルモンの異常やビタミン不足、梅毒などにより認知症のような症状が出ることがあるため、血液検査も最初に行うこともあります。
認知症の検査にかかる費用
「けど、PETとか聞いたことない検査、お金かかるんじゃないの?」という心配もごもっともです。
たしかにMRIやSPECT、PETなどはどこでも撮影可能な検査ではないですが、保険制度により少しでも負担が減るようにできています。
参考までにまとめてみました。3割負担の方であれば、検査にかかる費用目安は以下の通りです。
改訂 長谷川式認知症スケール(HDS-R) | 240円 |
頭部MRI | 3,990~4,860円 |
SPECT | 5,400円 |
PET-CT | 21,000~27,000円 |
撮影状況により前後するので参考程度に考えていただければと思います。
認知症で入院が必要なケース
認知症の多くは入院を必要とせず、外来での通院の形式をとることが多いです。
しかし、認知症の進行により通常の生活が送れずに身体的な不調も併発してしまった場合や、極度の興奮状態で自他の傷害の恐れがある場合などは入院での加療を選択することもあります。
認知症の治療に使われる薬について
「せんせー、どこが光って見えるとかよりもさ、治るの?どうしたらいいの?そこんトコロ教えてよ!」とお考えの方もたくさんいらっしゃることと思います。
お気持ちは大変よくわかります。
自分が認知症だと言われると非常に辛い気持ちに陥ることが予想されます。
そしてご家族の方も、これからどうやってサポートしていったらいいんだろうと、心配されていますよね。ここからは認知症の治療について解説していきます。
認知症の薬の種類
現在、認知症の治療の中心は対症療法になりますが、認知症の進行を抑える治療薬については開発されています。
他には、精神・行動症状(BPSD)を緩和する薬剤などもあります。
認知症診療で使用される薬剤の例としては、以下などが挙げられます。
- コリンエステラーゼ阻害薬(例:ドネペジル、ガランタミン、リバスチグミン)
- NMDA受容体拮抗薬(例:メマンチン)
- 選択的セロトニン再取り込み阻害剤(例:パロキセチンなど)
- その他の一部の抗うつ薬
- 漢方薬(例:抑肝散など)
認知症の薬の効果
コリンエステラーゼ阻害薬やNMDA受容体拮抗薬は、脳の神経の伝達を保護することで認知機能の低下を抑える効果が期待できます。
またSSRIを含む一部の抗うつ薬は、精神状態の動揺や妄想症状を改善するのに役立つと考えられています。
他には漢方薬がよく効く場合もあります。抑肝散は、神経が昂ったりすぐに怒ってしまったりする場合に、感情の高ぶりを穏やかにしてくれます。
認知症の薬の副作用や危険性は?
通常、開始用量で副作用が強く出ることはあまりありませんが、肝臓の機能や腎臓の機能が損なわれている場合には副作用が現れることがあります。
代表的なものとして、コリンエステラーゼ阻害薬では吐き気・下痢などの消化器症状や徐脈・失神などの症状がでることがあります。
NMDA受容体拮抗薬では不穏、昏迷、幻視などの精神症状がでることがあります。
認知症の薬を使わない治療は?
認知症のマネージメントにおいて、機能をサポートするための環境操作も非常に重要です。
リハビリテーションを行うことで、認知機能が低下しないように、また一度低下した認知機能を少しでも回復できるようにサポートすることができます。
今後も研究していく必要があると結論付けてはいるものの、認知刺激プログラムが認知機能においてプラスに働くという可能性が示唆されています。 5)
日常生活の中で様々な刺激に触れて脳を回転させるという行為が、認知機能低下を予防すると考えられます。
諸説ありますが、人と会話するというのはその最たるものではないでしょうか。
日常生活の中でたくさん会話をしたり、デイケア、デイサービスなどでたくさんの人と接することが非常に有用だと考えます。
関連記事:認知症かな?と思った方は認知症外来・もの忘れ外来へ
認知症治療で完治や改善の期待はできる?

世界中の研究者たちの膨大な研究によって、認知症などの神経変性疾患の病態については確実に解明が進んでいます。
しかしながら、悔しいことに特効薬というのはまだ見つかっていません。
老廃物が脳細胞や神経細胞に沈着して劣化していくのを止めて、脳の機能を元に戻せるような治療薬は2022年7月現在、存在しません。
現在、認知症の治療の中心は対症療法になりますが、認知症の進行を抑える治療薬については開発されています。
他には、精神・行動症状(BPSD)を緩和する薬剤などもあります。
現状、完治というのは難しいですが、今の日常生活をできるだけ続けられるように改善することは期待できると思います。
認知症と寿命の関係性はある?
認知症が寿命を短くするということは数々の報告で明らかになっていますが、実際にどの程度寿命に影響するかということに関しては未だ議論の余地があります。
一例としてカナダのある研究では、認知症と診断されてから3年ちょっとで約半数の方がなくなられたと報告されています。 6)
別の研究では65歳の時に診断された人の半数が9年間生存し、90歳で診断された人の半数が3年間生存したと報告されています。 7)
認知症において、認知症それ自体で入院するというよりも、肺炎や尿路感染症、転倒による骨折などその他の疾患で入院する頻度が高く、そのためにバラツキが生じていると考えられています。
認知症になったから余命何年というような考え方をする必要はまったくないと思います。
関連記事:認知症が一気に進む原因や知っておきたい予防と対策について
認知症でプライドが高い人への対応の仕方は?

いったん医学的なことは置いときまして。よく相談されるのが「そもそも診察に行くことを拒否していて通院が始められないんですけど、、。」というお悩みです。
患者様本人のプライドが邪魔して通院できないという場合がよくあります。
これは昔よく言われていた「痴呆(ちほう)」という表現に責任の一端があります。
そもそも認知症という病名が広まったのは平成に入ってからのことです。
それまでは「痴呆」という言葉でよく表現されていました。
「痴」も「呆」も侮蔑的な意味を含んでいるため、自分が「痴呆」と思われることに強い抵抗を覚えられる方が多いのです。l
では、そういうプライドが高い認知症の方への接し方をみていきましょう。
検査に行くことや薬を飲むことを拒む場合の対応は?
では、プライドが高い認知症の方へはどのようにサポートすればよいのでしょうか。
これには認知症の症状の傾向を考えることが有用です。
認知症では大人になる中で獲得した記憶力や社会適応能力、認知機能などが障害されていきます。
それにより「新しく記憶する」ことが困難になる反面、昔のこと、幼少期の記憶などについては覚えていることが多いです。
そして子どもの頃に培った、感情に関する事柄も保たれることが多いです。
したがって、こちらの感情を述べてそれに対するアクションを要求するという手法がうまくいくことがあります。
「最近、物忘れがひどいから病院行った方がいいよ。」
というようにアドバイスするのではなく、
「最近、日常生活でうまくいかないことがあるよね。私、心配でたまらないから一緒に受診してくれない?」
と感情を出しながらお願いすることで、うなずいてもらえることがあります。
また薬の中には飲み込まなくても、すぐに溶けてなくなる速崩錠、口腔内崩壊錠というのもあります。
生活シーンに合わせてうまく利用することで抵抗なく服用できることもあります。
在宅治療での検討も考える
拒否が強い場合や、うつ、無気力の症状が強い場合には訪問診療による在宅医療という選択肢もあります。
在宅であれば周囲の目が気になることはありませんし、住み慣れた環境でストレスなく診療を受けることができます。
また、「自分が受診する」ということには抵抗を訴える方でも、「お客さんをもてなす」ということには意欲を示してくれる方も見受けられます。
お客さんとの会話を通して診察を受けることができて、スムーズに進むこともあります。
西春内科在宅クリニックができる対応
当院では、今回ご紹介した検査のうち、血液検査や頭部CT検査を行うことができます。
認知症の診断がついた場合には、内服薬での通院治療が可能です。
また通院が困難な場合には、訪問診療による在宅治療にも対応することができます。
一人一人の状況に合わせてベストなサポート体制を目指しています。そしてご本人、ご家族みなさんに寄り添った診察で症状の改善とQOLの向上のお手伝いができると考えています。
何か気になることがあれば、お気軽に相談にお越しいただければと思います。
まとめ
今回は、認知症の検査や治療について解説してきました。
物忘れの症状などについてはなんとなくイメージがあったけど認知症の検査や治療については詳しく知らなかったという方も多いのではないでしょうか。
日々進歩する医療のことについて少しでもわかりやすく解説できればと思いこの記事を作成しました。
当院では患者様ご本人はもちろんのこと、サポートするご家族様にも寄り添った診察で、症状の改善とQOLの向上に努めています。
この記事がその一つとしてお役に立てればなによりです。最後までご覧くださりありがとうございました。
参考文献
1) World Alzheimer Report 2015: The Global Impact of Dementia http://www.alz.co.uk/research/world-report-2015 (Accessed on October 30, 2015).
2) Lewis H Kuller, et al. Risk of dementia and death in the long-term follow-up of the Pittsburgh Cardiovascular Health Study-Cognition Study. Alzheimers Dement. 2016 Feb;12(2):170-183.
3) Recognition and initial assessment of Alzheimer’s disease and related dementias. Clinical Practice Guidelines, Number 19, AHCPR; U.S. Department of Health and Human Services Agency for Health Care Policy and Research, 1996.
4) Kelvin K F Tsoi, et al. Cognitive Tests to Detect Dementia: A Systematic Review and Meta-analysis. JAMA Intern Med. 2015 Sep;175(9):1450-8.
5) Bob Woods, et al. Cognitive stimulation to improve cognitive functioning in people with dementia. Cochrane Database Syst Rev
. 2012 Feb 15;(2):CD005562.
6) C Wolfson, et al. A reevaluation of the duration of survival after the onset of dementia. N Engl J Med. 2001 Apr 12;344(15):1111-6.
7) Ron Brookmeyer, et al. Survival following a diagnosis of Alzheimer disease. Arch Neurol. 2002 Nov;59(11):1764-7.
生活習慣病の方は注意!動脈硬化が引き起こす命に関わるリスクについて
動脈硬化とは、食事、運動、喫煙、飲酒などに関する生活習慣が影響して血管の状態が悪くなり血流が十分に健全に全身に送れなくなる病気のことを指しています。
動脈硬化を引き起こす代表的な原因としては、肥満、糖尿病、高血圧、脂質異常症などの生活習慣病が挙げられます。
また、そのような動脈硬化の状態になれば発症リスクが高まると考えられている疾患の種類として、心筋梗塞や狭心症、脳梗塞に関連する病気などが考慮されます。
今回は、動脈硬化はどんな病気なのか、その具体的な危険因子や関連する病気の種類、動脈硬化が引き起こす命に関わるリスクなど生活習慣病による動脈硬化の危険性について詳しく解説していきます。
動脈硬化をまねく原因とは
動脈硬化をまねく原因はさまざまです。
1つ1つ見ていきましょう。
生活習慣病の危険因子
肥満
動脈硬化を引き起こす原因の1つに肥満が挙げられます。
いまや世界人口の約3分の1は「肥満者」であると言われています。
わが国でも多くの肥満患者が存在しており、肥満が生活習慣病や動脈硬化の危険なリスクファクターであることはこれまで多くの報告で明らかにされてきております。
肥満症は身体に過剰な脂質が蓄積している状況を指します。
この蓄積が引き金の一つとなって身体の末梢組織に膵臓から分泌されるインスリンの抵抗性を誘発し、インスリン抵抗性になると、食後の血糖値を処理しにくくなる耐糖能障害が現れます。
日本肥満学会による肥満症の診断基準ではBody mass index(以下、BMI)が25を超える場合に肥満としています。
糖尿病
動脈硬化を引き起こす原因の1つに糖尿病が挙げられます。
糖尿病は現代の疫病ともいわれ、糖尿病予備軍まで含めると全人口の約3割程度が発症していると考えられています。
糖尿病は、体内のインスリンと呼ばれる血糖を一定の範囲におさめる働きを担っているホルモンが十分に働かずに血中に存在するブドウ糖が増加する病気です。
血糖値が高い状態が続くと、血液中に多量に存在するブドウ糖が血管の壁を傷つけて動脈硬化が進行して、心筋梗塞や脳卒中のみならず目や腎臓、神経領域にも十分な血液が供給されにくくなります。
その結果、網膜症や腎機能傷害、そして末梢神経障害など、いわゆる糖尿病の三大合併症を引き起こすことが知られています。
末期レベルまで糖尿病の病状が進行すると、最悪の場合には失明、人工透析、足の切断など日常生活に極めて大きな支障をきたす状態に陥ります。
高血圧
動脈硬化を引き起こす原因の1つに高血圧が挙げられます。
現在、高血圧症は我が国において約4000万人以上にも及ぶ国民が罹患していると指摘されています。
高血圧を制御することによって本邦における脳血管障害や心臓病の発症を抑制することが大いに期待されています。
高血圧症が長期的に持続することで動脈硬化が知らぬ間に進行して、脳卒中や心筋梗塞が引き起こされ、また心機能が低下して心不全に罹患しやすいと考えられているため、十分に注意を払うことが重要な視点となります。
軽度の高血圧であれば無症状で経過することも少なくありませんが、様々な合併症を未然に防止するためにも早期から意識的に治療介入することが肝要です。
高血圧の状態を放置していると、動脈硬化を悪化させて脳卒中や心疾患など死に至る病気を発症させる引き金となります。
関連記事:気づきにくい高血圧と脂質異常症は定期的な健診が大切です
脂質異常症
動脈硬化を引き起こす原因の1つに脂質異常症が挙げられます。
脂質異常症とは、血液中に存在する脂肪分が多すぎる、あるいはその逆に少なすぎる状態を指しています。
従来では高脂血症と呼ばれていましたが病態を適切に表現していない理由から2007年に日本動脈硬化学会が診断名を「脂質異常症」に修正した経緯が存在します。
脂質異常症の多くは、不規則な生活習慣によって起こると言われており、ほとんどが日々における運動不足、油物など過剰に摂取する偏った食事、肥満体形などが主たる原因とされています。
特に、脂質異常症の中でも要注意だと認識されているのは、高LDLコレステロール血症、高トリグリセライド血症、低HDLコレステロール血症の場合であり、これらの状態は心筋梗塞や脳梗塞などの動脈硬化に関連した疾患を引き起こします。
なぜ動脈が硬化してしまうの?
動脈硬化とは、動脈の血管が硬くなって弾力性が失われた状態を指しています。
正常の動脈血管は、心臓から送り出される血液を介して酸素や栄養素を運ぶ重要な役割を持っていて通常であれば弾力性がありますが、加齢に伴って老化や様々な危険因子が影響して硬くなってしまうのが動脈硬化であると考えられています。
動脈硬化になった血管では、血管の内側にコレステロールなどの粥腫が付着して血管が狭くなり、血液の流れが悪くなります。
一般的には、糖尿病や高血圧、高脂血症、肥満、喫煙などが原因で動脈硬化は進行します。
動脈硬化は、全身の血管に生じますので脳梗塞、心不全、心筋梗塞や狭心症など多彩な健康障害を引き起こして命に関わる病気を発症させることも時に経験されます。
動脈硬化は放置すると命に関わる危険性も?

動脈硬化は放置すると命に関わるさまざまな病気を引き起こす可能性があります。1つ1つ確認しましょう。
心筋梗塞
大動脈が心臓の左心室の部屋から出たところでちょうど枝分かれしている左右の冠動脈が心臓の筋肉を養っております。
心筋梗塞は、高血圧などが誘因となって形成される冠動脈の硬化性変化に伴って冠状動脈の血行障害をきたすことによっても発症します。
この疾患は、心臓を養う冠動脈という血管が突然ふさがり、冠動脈疾患を起こすことによって心筋の一部への血液供給が大きく減少し遮断されることで発症します。
生命に必須である心臓への血液供給が数分以上にわたって大きく減少するか中断されると、心臓の横紋筋の筋肉組織が壊死することに繋がります。
心臓のポンプ機能は、心筋が収縮と拡張を繰り返すことで維持されていますので、心筋梗塞を起こして心筋の一部が機能しなくなって死んでしまうと、ポンプ機能が正常に働かなくなって、心不全などを引き起こします。
また、急性心筋梗塞では、同時に心室細動という危険な不整脈を合併しやすく、そうなった場合には特に迅速で適切な治療の有無が生死を分けることになります。
実に、亡くなる人の半数以上が、発症後1時間以内に集中しているという統計もあります。
心筋梗塞を引き起こすとされている主な要因としては、高血圧、肥満、糖尿病、脂質異常症、高尿酸血症、ストレス、喫煙、家族歴などが挙げられます。
心筋梗塞は、主要な自覚症状として急に胸に激痛が起こり、胸に締めつけられるような圧迫感を覚える危険な心臓の病気であることが知られています。
発症した場合には、すぐに救急車で病院に担ぎ込んで早急に治療を施さないと、死亡率約40%と死を招きやすいことでも広く知られており、多くの人を前触れもなく突然襲う恐ろしい病気と言えます。
実際には心筋梗塞が起こる前には前兆があるとされており、この病気を適切に治療する方法もあります。
関連記事:【生活習慣病の方に知ってほしい】心筋梗塞の症状や前兆について
狭心症
狭心症は、心臓の筋肉組織に重要な酸素成分や栄養要素を供給する冠動脈という血管と多大に関与しています。
狭心症では、冠動脈の内側に微小な血栓やコレステロール成分が貯留することで血管の内径が狭くなると、当然のことながら血液の流れが悪くなることで心臓に十分な栄養分を供給できなくなることで胸痛症状や胸の圧迫感が出現します。
狭心症の原因はほとんどが動脈硬化であることが知られており、加齢に伴って誰にでも発症する可能性があります。
狭心症の種類には、発作の現れる様式や胸部症状が出現する頻度やタイミングなどによって主に以下の4種類に分けることが出来ます。
労作性狭心症
冠動脈の動脈硬化による狭心症で労作時に胸痛症状が起こるもの
不安定狭心症
労作性狭心症と同様の機序で安静時にも発作が引き起こされるもの
異型狭心症(冠攣縮性狭心症)
冠動脈の攣縮によるもの
微小血管狭心症
微小血管の調節異常によるもの
狭心症という病気においては、動脈硬化などによって冠動脈の血管の内径が狭くなることで締め付けられるような胸の痛み、あるいは冷や汗や息苦しさなどが伴うことがありますので、そういった症状を認めた際には当院またはすぐにかかりつけの医師などへ相談して下さい。
関連記事:狭心症の原因や症状、治療について|心筋梗塞との違いは何?前兆がある?
脳梗塞
脳梗塞の主な危険因子は高血圧、糖尿病、脂質異常症などであり、本疾患もいわゆる生活習慣病のひとつであり動脈硬化と密接に関連しています。
一般に脳梗塞などの脳卒中は、何の症状の前触れもなく、突然に起こるのが特徴的です。
脳への血管が閉塞して詰まってしまうと、その先に存在する大切な脳細胞へ血液が流れなくなって、脳細胞が死滅してしまい脳梗塞に繋がることになります。
脳梗塞においては、脳に酸素や栄養を送っている動脈に血行不良により、神経細胞が死滅してさまざまな症状をきたします。
脳梗塞は突然に起こる病気であり、かかってからしまったと後悔しても手遅れですので、健常人でも普段から脳梗塞を予防しておく方法を知って身に付けておくことが重要です。
関連記事:知ってほしい脳卒中の危険な前兆・症状や脳梗塞との違いは?
心不全
動脈硬化が原因で発症率が高まる心臓病の一つとして心不全が挙げられます。
一般的に、心不全とは心臓が悪いために、息切れやむくみが起こり、だんだん悪くなり、生命を縮める命に直結する病気と定義されています。
心不全の病状が進行して体の中で血液が滞るうっ血状態が進むと、呼吸が苦しくて横になって眠れない起坐呼吸といったような危険な容態になることもあります。
このような心不全症状を予防するには、心臓にダメージを与えないような生活習慣を心がけることが重要です。
心不全は生活習慣病に関連する動脈硬化によって引き起こされることが多いため、普段から食生活や運動習慣を整えて、疲れやストレスをためない生活を意識して続けていくことが重要な視点です。
関連記事:心不全について!もしものために知っておきたい心不全の症状や治療について
動脈硬化の症状について

動脈硬化疾患の一つである心筋梗塞の症状として最も特徴的なのは、
- 脂汗が出るほどの激しい胸の痛み
- 胸が締め付けられるような圧迫感
- 焼けつくような違和感
と表現する人もいます。
狭心症とは違って、症状が一時的(数分から15分程度)ではなく30分以上続くので、しばしば恐怖感や不安感を伴います。
疼痛部位は、主に胸の中央部から胸全体が多いですが、左胸から顎のあたり、左肩から左腕にかけて広がる場合もあるため、心臓から由来される痛みとは思わず、胃痛や歯痛などと勘違いする人もいます。
それ以外にも、呼吸が苦しい、冷や汗が出る、吐き気がする、といった症状を訴える人もいます。
顔面が蒼白となり、脱力感を覚えて、動悸やめまい、失神、ショック症状を呈する場合もあります。
動脈硬化に関連している末梢動脈疾患における初期症状の代表例としては、手足の冷感やしびれが挙げられます。
末梢動脈疾患を抱えた患者さんの約2割は無症状であると言われていますが、これは患者自身が下肢の虚血症状を誘発するほどのスポーツ運動や日常的活動を送っていないことが主たる要因であると思われます。
末梢動脈疾患を発症した一部の患者様では、前兆症状として運動耐容能が低下する、あるいは股関節痛や他の関節部の疼痛症状を認めることがあります。
また、しばらく歩行した後に主に腓腹部や臀部、あるいは太ももなどの筋肉レベルで血流不足による疼痛症状が自覚され、安静にすれば症状軽減することが特徴的な間欠性跛行と呼ばれる症状を呈することも知られています。
そして、末梢動脈疾患の病状がさらに進行して悪化しますと、痛みなどの症状を自覚することなく日常生活において歩行できる距離が段々と短くなると言われています。
症状の進行と共に、末梢動脈における動脈硬化が重症化すると安静にしている時から患部に痛みが生じ、特に安静時痛は下肢遠位部でより強くなり下肢挙上によって悪化することが知られています。
また、虚血状態の悪化に伴って足趾部または踵部などに潰瘍性病変が出現することもありますし、潰瘍病変は黒ずんだ壊死組織に取り囲まれる傾向が認められて、通常であれば強い疼痛症状を自覚することになります。
動脈硬化の改善方法とは
人間の血管は、主に内側から内膜、中膜、外膜の3層構造で構成されており、血管自体が老化すると血管壁が硬くなる影響で血液の通り道が狭くなる、あるいは場合によっては血管が閉塞して血流不全を来します。
これらの血管の老化現象を動脈硬化と呼んでおり、日常生活において塩分の過剰摂取や肥満、過度なストレス、運動不足などの要素によって引き起こされると考えられています。
血管の健康状態を考慮するうえで、食生活における重要ポイントは塩分と脂質、糖質の過剰な摂取を控えることであり、動脈硬化を改善・予防するためには、「食事」に関する生活習慣を見直すことが大前提となっています。
動脈硬化を改善させるお勧めの食事内容としては、生野菜のサラダ、海藻類、野菜炒め、きのこ炒め、野菜スープなどが挙げられます。
野菜類に多く含まれている食物繊維は、腸管内で糖質や脂質の吸収を抑制してくれますし、きのこや海藻類には血圧を安定化させる効果を有するマグネシウムやカルシウムなどのミネラル成分が含まれているので動脈硬化改善という点で有用であると伝えられています。
また、たんぱく質が含まれる脂身の少ない鶏肉、EPA(エイコサペンタエン酸) やDHA(ドコサヘキサエン酸)が豊富に含まれているいわしやさば、さんまといった魚介類、豆腐や納豆などを代表とする大豆製品を食べると動脈硬化を予防改善することが期待できます。
動脈硬化を改善させるにはウォーキングなどの有酸素運動が効果的であると考えられており、習慣的に運動を行うことによって運動習慣がない場合に比べて加齢に伴う血管の老化現象を3分の1以下に抑えることが出来ると伝えられています。
運動を実践することで身体内の血流量が増えると血管内皮細胞に摩擦応力が働いて、血管を柔らかくする機能を有する一酸化窒素の成分が増加すると同時に、強力な血管収縮作用を持つエンドセリン物質を減少させる効果も期待されています。
このように、定期的に運動を実行することは食生活の見直しとは機序の異なる動脈硬化を改善させる効果があると信じられているのです。
有酸素運動によって動脈硬化を最大限に抑制する効果が期待できるのは、活発なウォーキング、あるいはジョギングなどを1日に数十分から1時間程度を週に4〜5日かけて少なくとも1か月間に渡って継続的に実践した場合であると考えられています。
動脈硬化の病院での検査と治療について

ここでは病院でできる検査について紹介します。
動脈硬化の検査方法
一般的に、高血圧、糖尿病、脂質異常症、メタボリック・シンドローム、喫煙歴、肥満体形などは動脈硬化の有名な危険因子であることが知られており、動脈硬化に関する検査ではこれらに関連した精密検査を実施することになります。
Cardio Ankle Vascular Index(略称:CAVI)
Cardio Ankle Vascular Index(略称:CAVI)とは、いわゆる心臓から足首にかけての動脈壁の硬さを反映する指標であり、一般的に動脈硬化の状態が悪化するほど高値となる傾向があります。
その検査範囲には人体の大血管である大動脈も含まれており、これらの動脈壁における進展性や弾力性の低下指標が将来的な心疾患の発症や生命予後を規定する要素となることが広く知られており、動脈硬化の早期診断に貢献する精査であると考えられています。
実際の検査場面では、検査を受ける人が仰向けに寝た状態で、両腕および両足首の血圧と脈波を測定することでCAVI指標を算出することになります。
頚動脈エコー検査
頚動脈エコー検査では、首に走行している動脈に対して超音波装置を用いて観察することで頚動脈壁の厚みを測定して、血管に狭窄部位や閉塞病変がないかどうか、あるいは動脈硬化の進行と共に形成されるプラークの有無や浮遊性などを評価できます。
この超音波検査では、頚部に検査用のゼリーを塗布して器具を首に密着させて頚動脈を観察し、万が一動脈硬化が進行している場合にはコレステロールなどによって形成された塊が視認できて動脈が実際に狭窄している様子が認められます。
これらの動脈硬化を早期発見できる各種検査を上手く活用して、動脈硬化の程度を調べて関連疾患の発症を予防することを念頭に置きながら、健康診断を毎年確実に受診して動脈硬化の危険因子を有しているか否かをチェックすることが重要な観点です。
動脈硬化の治療について
動脈硬化に関連している血管疾患を予防するためには、全症例で積極的に動脈硬化に関する危険因子を是正する必要があります。
具体的に列挙すると、
- 日常生活において禁煙を励行する
- 糖尿病や脂質異常症、高血圧を患っているケースではそれらの病勢を良好に制御する
- 習慣化された運動療法、塩分や油物を控える食生活スタイルの変更などを実践する
ことが重要な観点となります。
また、そういった生活習慣を改善しても著効しない場合には、薬物治療が検討されます。
例えば、冠動脈や頚動脈、末梢血管における血流を少しでも改善させるために、
- バイアスピリンⓇやリバーロキサバンⓇなどを始めとする血液をサラサラにする抗血小板剤や抗凝固薬
- ACE阻害薬やβ遮断薬を代表とする血管を拡張させる作用を有する血管拡張薬
が用いられます。
これらの薬物療法でも、仮に下肢の症状が改善せずに病勢がますます進行するケース、あるいはすでに重症虚血肢状態に陥っている場合には、血行再建術を考慮することになります。
特に、重症虚血肢を有している患者さんでは、迅速に適切な治療を介入しないと近い将来に約3割の人が下肢大切断を余儀なくされると言われています。
そのため、血行再建術は必要不可欠な治療策となります。
血行再建術とは、カテーテルを用いて行う血管内治療や外科的なバイパス手術のことを指しています。
血管内治療
血管内治療では血管内にガイドワイヤーを通して病変部を血管壁の内側からバルーンという風船で広げたのちに金属ステントを患部に挿入することで、再度同じ部位が狭窄をきたさないように治療します。
外科的バイパス手術
外科的なバイパス手術は大伏在静脈など手足に走行している静脈や人工血管グラフトを使用して、血流障害を起こしている血管の代替になる新たな血液迂回路を作成することで末梢動脈の血流を改善する治療方法となります。
血管内治療では皮膚表面を大きくメスで切開することなく、局所麻酔のみで施行できるために一般的には身体への負担は少ないと考えられています。
ところが、病変部の部位や範囲、狭窄度などの重症分類によっては治療介入できないことも考えられますし、治療完了した血管が将来的に再度狭くなる、あるいは閉塞するなどの課題もありますので注意が必要です。
外科的なバイパス手術は全身麻酔下で基本的には実施されますので身体への負担は血管内治療と比較しても大きいと思われますが、治療終了後の血流改善効果は甚大です。
また、自家血管や人工血管グラフトが再狭窄する可能性も低率であると考えられています。
さらに、内頸動脈は主に脳の前頭葉、側頭葉、頭頂葉という重要な部分を栄養している血管であり、その根元の部分である起始部の狭窄は将来的に大変広範囲な脳を損傷させて、重篤な脳卒中後遺症を引き起こす潜在的な危険性があります。
そのような場合には、頚動脈狭窄症に対するステント留置術が考慮されます。
動脈硬化によって細くなってしまった頚動脈を、風船のついたカテーテルで押し広げた後に、ステントという形状記憶合金でできた筒を内張のように留置する治療が普及しています2)。
いずれにしても、個々のケースで病変の状態は異なりますので、その患者さんにとって最適な治療方法を主治医と相談して選択決定することが重要な視点です。
動脈硬化は治る・完治するの?
動脈硬化は、老化現象であって、誰しもが年齢を重ねるうちに起こりうる疾患と認識されており、一度病状が進行した動脈硬化は完全に治癒させることは難しいです。
高血圧、糖尿病、脂質異常症、肥満症などを代表とする様々な疾患や要因が複合的に絡み合って、動脈硬化は初期段階では無症状で進行していき、自覚症状が認められる際には、長年の沈黙のなかで動脈硬化の進行があったものと考えられます。
しかし、動脈硬化を進行させる危険因子を理解して対策を講じることで一定程度の予防ができて、病状の進行を抑えることが可能となります。
その対応策の一つとして、
- 食事や運動など日常的な生活習慣の改善
- 生活習慣病に対する積極的な治療を実行すること
で動脈硬化に関連する危険因子を除去して動脈硬化の治療や予防に繋げることが非常に重要なポイントです。
食事療法
実際の食事療法では、動脈硬化の進行を早めるコレステロールを多く含む肉などの食品、あるいは卵やバターなどを多量に用いて動物性脂肪成分が多い揚げ物を過剰に摂取するなど暴飲暴食をしないように十分に注意しましょう。
また、過度な塩分の摂りすぎは高血圧の発症リスク因子となりますし、糖分の過多摂取は糖尿病を発症する原因となるために一定の注意が必要です。
普段の生活の中で、血液中のコレステロールを低下させる働きを有する食物繊維が含まれる食品、抗酸化作用のあるビタミン群が含有される野菜や果物は日々適度に取り入れるように努めましょう。
運動療法
運動療法としては、常日頃からラジオ体操、水中歩行、ウォーキングや過剰な負担とならない程度の軽いジョギングなどの有酸素運動を15分~30分程度かけて定期的に実践するように心がけましょう。
運動習慣を持つことは決して難しいことではなく、それぞれ個々のライフスタイルに応じて楽しく長く継続できるエクササイズを日常生活でも前向きに取り入れて身体を動かすと心身ともに体調が安定して良好になります。
高齢者など足腰の弱い人の場合は、椅子に座って簡単に実行できるストレッチ体操などを行うことも出来ますし、もともと基礎疾患を有しており、現在治療中の場合は、それぞれの主治医や担当医と相談して無理をしない範囲で運動習慣を保つように工夫しましょう。
適度な運動を実践することで、中性脂肪成分が減って善玉コレステロールが増えて動脈硬化に対する予防に一定の効果が期待できますし、筋肉量を増加させて基礎代謝を上げることで、糖分や脂肪分の代謝効率を改善させることに繋がります。
薬物療法
動脈硬化の進展を予防する薬物療法としては、高血圧、糖尿病、脂質異常症などを始めとする生活習慣病に関する投薬治療を行うことが非常に重要な要素となります。
ただし、薬物療法のみに頼って、日々の生活習慣が不規則で悪い状況であれば動脈硬化は進行していきますので、今一度自分のライフスタイルや生活習慣を見直して、動脈硬化に伴う様々な合併症を予防できるように認識しておきましょう。
また、動脈硬化の悪化を促進させる肥満症の場合は、適性体重を知って至適範囲に体重を維持できるように努めることも肝要です。
タバコに含まれるニコチン成分はあらゆる全身の血管に悪影響を及ぼすことが知られているため、普段の生活で喫煙を続けている場合には禁煙治療を受けるようにしましょう。
さらに、適度に日常生活のなかで休息の時間を設けるように意識して、自らストレスを効率よく発散できる周囲の環境整備に注力するように心がけましょう。
一般的に、脂質異常症や高血圧などを背景にして動脈硬化は様々な形で進行して血管を傷つけて生活習慣病を発症させることに繋がります。
それらのリスク因子となる疾患を抱えている際には専門医に相談して少しでも動脈硬化が治るように前向きに治療を受けましょう。
西春内科在宅クリニックができる動脈硬化の対応
生活習慣病による動脈硬化は、早期発見により様々な対応策を講じることが出来る病気です。
日常生活における些細な変化を出来る限り見逃さずに、心配事や不安点などがあれば専門の医療機関で主治医に気になる症状や状態を具体的に説明して相談を受けましょう。
西春内科・在宅クリニックでは、常勤の内科医師の診察により生活習慣病や動脈硬化関連疾患の診断、治療をサポートすることが出来ます。
まとめ
動脈硬化とは血管が硬くなって柔軟性が失われている状態です。
動脈硬化は、喫煙歴や運動不足などの危険因子が重なることによって発症し、なおかつ肥満、高血圧、脂質異常、糖尿病などのリスク要素によって動脈硬化の病状は進行します。
動脈硬化は自覚症状なく進行して、ある日突然に心不全、脳梗塞を始めとする脳卒中、急性心筋梗塞や狭心症などの心臓病などを引き起こすリスクが懸念されています。
本来の血管の仕組みや働き、あるいは動脈硬化進行の原因や発症リスクに関連する病気の種類などを知ることで、動脈硬化の予防や進行防止に努めるように心がけましょう。
今回の記事の情報が少しでも参考になれば幸いです。
参考文献
1)ニューハート・ワタナベ国際病院HP
https://newheart.jp/glossary/detail/cardiovascular-surgery_007.php
2)内頸動脈起始部狭窄に対する内頸動脈ステント留置術
https://ainomiyako.net/e/e-09/x-2/
3) NHK HP:動脈硬化は治る!予防・治療法、薬と食事による改善
https://www.nhk.or.jp/kenko/atc_152.html
みぞおちや右肩の痛みもしかすると胆石が原因かも?胆石症は自然治癒する?
突然ですが質問です。
ジューシーなお肉料理を食べた後や、サクッと美味しい揚げ物を食べた後などに、ギューッとお腹が痛くなったことはありませんか?
「あるある!」となった方は今日の記事は必見です。
後ほど詳しく解説しますが、それは「胆石」かもしれません。
右のあばら骨のあたりやみぞおち、時には右肩に痛みが出ることがあります。
そのような症状に心当たりのある方はもちろんですが、胆石は10−20人に1人の割合 で生じる病気です。
現在症状がない人でも他人事ではありません。
原因や症状、検査、治療まで一通り解説していきますので、是非最後までご覧いただければと思います。
胆石症とは
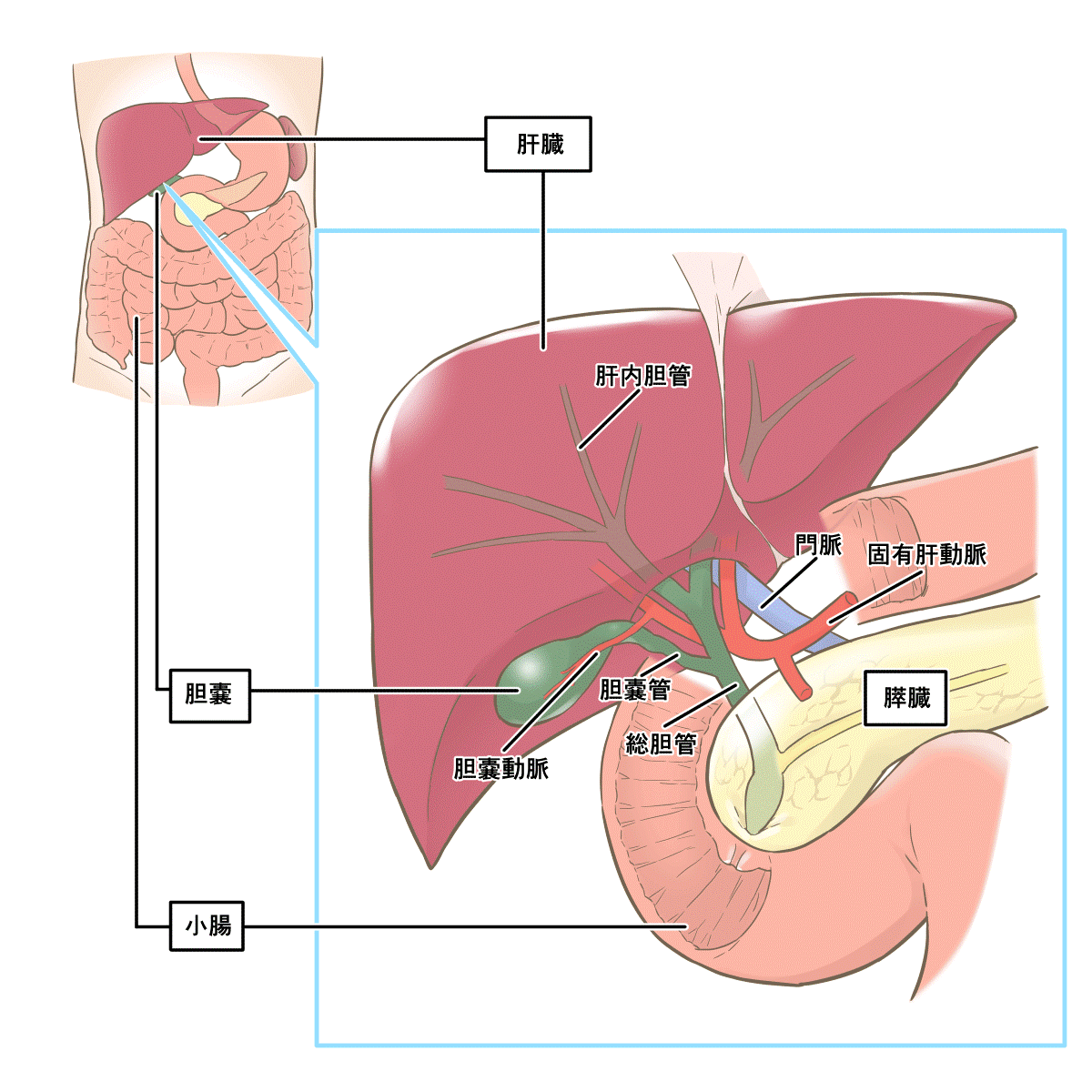
胆石症とは、胆嚢(たんのう)の中に石ができることによって食後に痛みが出たり、胸焼けやお腹が張る感じがでたりする病気のことです。
「えー、胆石って言葉はなんとなく聞いたことあるけど、臓器の話になると、胆嚢がどこにあって何しているのかもわからないよ!」という方もいらっしゃるかもしれません。
一言で言うと、肝臓で作った胆汁を食事の時まで濃縮して溜めておく袋が胆嚢です。
食物を消化して栄養を吸収するために、人体はいろいろな消化酵素を含んだ液を分泌しています。
唾液や胃液、膵液などですね。
それらと並んで胆汁という消化液があります。
これは肝臓で生成されるのですが、24時間垂れ流しでは効率が悪いですよね。
食事をして食物が通っていく時にだけ集中的に出したほうが効率がいいと思いませんか。
そのため、胆嚢という袋が胆汁を濃縮して溜めておいてくれるのです。
肝臓の下に腰巾着のようにぶら下がっていて、体の表面からでいうと右のあばらの中のあたりです。
そんな胆嚢の中には常に胆汁が充満しています。
コレステロールや石灰成分、ビリルビンなどのさまざまな物質が原因で胆汁内に石の塊が生成されます。
石があるだけで症状が出なければ何の問題もないのですが、食事を摂って胆汁が分泌される時に石が詰まって疝痛発作(せんつうほっさ)と呼ばれる痛みなどの症状を生じるようになることもあります。
これが胆石症です。
関連記事:尿管結石で石が出る前兆は?バナナやポカリスエットが効果的?-横浜内科・在宅クリニック
胆石症を引き起こす原因
では、そんな胆石はなぜ生じるのでしょうか。
胆石症を引き起こす原因や危険因子について解説していきます。
胆石はその石の性状からコレステロール結石と色素性結石に分けられます。
コレステロール結石はその名の通り、コレステロールが元になります。
色素性結石の大半はビリルビン酸カルシウムを主成分とする黒色結石で、血液のゴミなどが原因になります。
原因の中では、、コレステロール結石が約8割を占めます。
そのコレステロール結石ができやすい人の特徴として従来から「5F」が知られています。
- Fatty:太った
- Forty:40歳以上の
- Female:女性
- Fair:白人
- Fecund / Fertile:多産の
5Fはこの5つの頭文字をとった語呂合わせで、北米に多い疾患でした。
ただ近年では食事の西洋化に伴い、日本でも胆石症の有病率が上昇してきており、10−20人に1人の割合でみられます。
その他にも下記のようなさまざまなリスク因子があります。
- 遺伝性素因
- 妊娠
- 糖尿病
- 脂質異常症、高コレステロール血症
- 急激な体重減少(とくに胃の手術の後)
- 他の内服薬
以上のような項目に当てはまるという方は、胆石ができやすいかもしれないということを頭の片隅に置いた方が良いかもしれません。
関連記事:気づきにくい高血圧と脂質異常症は定期的な健診が大切です
胆石症の症状や痛みについて

「ちょっと先生、わたしリスクあてはまってるんだけど!胆石になったらどんな症状がでるの!?」と心配されている方もいらっしゃるかもしれません。
ここからは胆石症の症状や特徴的な痛み方について解説していきます。
胆道疝痛とは?
胆石症の痛み方は「胆道疝痛(せんつう)」という言葉が存在するくらい有名です。
古典的な胆道疝痛は右季肋部(肋骨に沿った部分)、右上腹部、心窩部(みぞおち)に起こる強烈な鈍痛で、背中(特に右肩甲骨のあたり)に放散することがあります。
一般的に波のある強い痛みのことを疝痛(せんつう)と呼ぶのですが、胆道疝痛の場合は一定しており、波がないことが多いです。
特に脂肪分の多い食事は胆嚢の収縮を誘発するため、脂っこい食事の後に急激に痛みが生じることが多いです。
少なくとも30分以上は続き、1時間以内に頭打ちになって6時間以内で和らぐことが多いです。
胆石症の症状は?
胆道疝痛に伴って吐き気、嘔吐、冷や汗などを生じることがあります。
他にも胆石症の患者では以下のような症状も多く報告されています。
- 腹部膨満感
- 逆流によるゲップ
- 胸焼け
いずれも胆石症と直接関連があるかどうかははっきりとしていません。
胆石により胆汁の分泌が悪くなることにより便の色が薄くなるという症状も言われることがあります。
しかし、現実的には便の色が薄くなるほどの胆道の閉鎖になる前に痛くて医療機関を受診して発覚することが多いと考えます。
胆石症は急に症状を生じることが多く、慢性に進行する胆道癌などの腫瘍性病変で特徴的な症状と考えられます。
関連記事:【尿管結石で悩んでいる方必見】痛みを和らげる方法や病院での治療について
胆石症は自然治癒する?

さて胆石症の症状について解説してきましたが、胆石症は自然治癒することはほぼありません。
しかし、胆石症それ自体は命に関わるものでもありません。
石が詰まって胆嚢が「うーん!」と力むことによる痛みなので痛みを我慢すれば自然に和らぎます。
ただ、胆石発作を繰り返しているうちに合併症を引き起こす可能性があり、そうなると命に関わる事態に発展してしまいます。
大きく分けると炎症と穿孔(せんこう)の2つです。
胆石により胆汁が鬱滞することにより胆嚢炎、胆管炎、膵炎などの感染症を引き起こす可能性があります。
胆汁の流れ道の中で石がどの部分に詰まるかにより病気が異なります。
また、胆嚢結石がつまることにより胆嚢内圧が上昇することで胆嚢が破れてしまうことがあり、その場合には激烈な腹痛と発熱を生じます。
胆汁性腹膜炎という状態になり緊急手術をしなければ命を落としてしまう可能性が高い重篤な状態です。
「えー!そんなことになるの!?こわい!」という声が聞こえてきそうですが、リスクを正しく理解いただくために客観的な数字をご紹介しておきます。
まず大前提として胆石症患者の大半は無症状であり、生涯を通じて無症状のままであることが多いです。
最大30年近く観察した研究では19.6%の患者さんが症状を起こしたと報告されています。
少なく見積もっても半分以上の患者さんは胆石発作を経験せずに済むと考えられますので、過剰に心配することはないのではないでしょうか。
ただ残念なことに自然治癒することはほぼありません。
そのため、結石が大きいほど胆道を塞ぎやすくなる可能性がありますし、小さな結石がたくさんある場合にも詰まりやすいため、石の状態を定期的にチェックしておくのは良いと考えます。
胆石症の病院での検査と治療について
胆石症がどんな病気なのか、少しずつわかってきましたでしょうか。
胆石症が疑われた、もしくは診断された時にどんな検査や治療を行うのかについても簡単に解説していきます。
胆石症の検査方法
まず最初に、血液検査、腹部レントゲン検査、腹部超音波検査が行われるのが一般的です。
石の種類によってはレントゲンで写らないこともあり、その場合はは超音波検査が特に有用です。
次に行う検査としてはCTを用いたDIC-CTとMRIを利用したMRCPがあります。
立体的に再構築して評価できる点や、胆嚢だけでなく胆嚢管や総胆管などまで評価できる点が利点です。
胆石症の治療について
結論から言って、現在の日本のガイドラインでは無症状の胆石症は経過観察が推奨されています。
年に1度程度の経過観察をしながら、症状が出た場合には胆嚢摘出術を検討するというのが主流です。
手術はほとんどの場合、腹腔鏡で行われます。
(腹腔鏡手術の術中)
手術を希望しない場合や、手術に耐えることが難しい状況では、飲み薬による胆石溶解療法や体外衝撃波破砕療法(ESWL)なども選択肢の一つになります。
胆石症の入院期間はどれくらい?
一般的な腹腔鏡下胆嚢摘出術の場合、術後3−5日程度で退院することが多いです。
術前の準備なども含めて1週間以内に収まることが多いでしょう。
ただ個人個人の状況(併存疾患や服薬状況、全身状態)により入院期間は前後しますので、担当医に確認してください。
胆石症の予防法について

「先生~、胆石症についてはだいぶわかってきたけどさ!肝心の予防について教えてよ!どうしたら胆石にならずに済むの?」
「胆石を溶かす食べ物はあるの?」
ということが気になってきますよね。やはり病気にならないのが一番ですから、胆石になりにくい食事などについて最後に解説していきます。
【ビタミンC】
ビタミンC(アスコルビン酸)はコレステロールの異化作用と、コレステロールの胆汁酸への変換作用に関連していると考えられており、ビタミンCを常用していた人では胆石が半分程度であったとの報告があります。
ビタミンCを多く含む食品としてはピーマン、ブロッコリー、キウイフルーツ、イチゴなどが挙げられます。
【ナッツ類】
また不飽和脂肪酸を多く含むナッツ類も胆石症のリスクを下げる可能性があると報告されています。 15)
【その他】
その他にはコーヒーやアボカドなどもあります。
逆に、コレステロールを多く含む卵や脂肪の多いお肉、揚げ物などは胆石のリスクを上げると考えられますので注意が必要でしょう。
西春内科在宅クリニックができる対応
当院では胆石症の診断に有用な血液検査、レントゲン検査、超音波検査のいずれも行うことができます。
また、CT検査も行うことができ、さまざまな角度から診断アプローチをとることが可能です。
無症状の間は定期的に経過観察を行いながら、内服治療を開始したり手術治療を紹介したりと、患者様ひとりひとりの状況に合わせてベストなサポート体制を目指しています。
まとめ
以上、胆石症の概要から検査・治療、そして予防まで解説してきました。
なんとなく知り合いからきいたことあるけどよくわかってなかったよという方もいらっしゃるのではないでしょうか。
今回の記事が少しでもみなさんのお役に立てれば嬉しいです。
当院では胆石症の診断に必要な検査も行うことができますし、定期観察も可能です。
今回の記事をご覧になって気になることがあったり心当たりがあるという方は是非一度ご相談に来られてはいかがでしょうか。
最後までお読みくださりありがとうございました。
参考文献
1) J E Everhart, et al. Prevalence and ethnic differences in gallbladder disease in the United States. Gastroenterology. 1999 Sep;117(3):632-9.
2) A F Attili, et al. Epidemiology of gallstone disease in Italy: prevalence data of the Multicenter Italian Study on Cholelithiasis (M.I.COL.). Am J Epidemiol. 1995 Jan 15;141(2):158-65.
3) H Nomura, et al. Prevalence of gallstone disease in a general population of Okinawa, Japan. Am J Epidemiol. 1988 Sep;128(3):598-605.
4) T Gilat, et al. An increased familial frequency of gallstones. Gastroenterology. 1983 Feb;84(2):242-6.
5) G T Everson. Pregnancy and gallstones. Hepatology. 1993 Jan;17(1):159-61.
6) B A Chapman, et al. Prevalence of gallbladder disease in diabetes mellitus. Dig Dis Sci. 1996 Nov;41(11):2222-8.
7) Daniel Mønsted Shabanzadeh, et al. Determinants for gallstone formation – a new data cohort study and a systematic review with meta-analysis. cand J Gastroenterol. 2016 Oct;51(10):1239-48.
8) R A Liddle, et al. Gallstone formation during weight-reduction dieting. Arch Intern Med. 1989 Aug;149(8):1750-3.
9) A K Diehl, et al. Clinical evaluation for gallstone disease: usefulness of symptoms and signs in diagnosis. Am J Med. 1990 Jul;89(1):29-33.
10) C D Johnson, et al. ABC of the upper gastrointestinal tract. Upper abdominal pain: Gall bladder. BMJ. 2001 Nov 17;323(7322):1170-3.
11) Daniel Mønsted Shabanzadeh, et al. A Prediction Rule for Risk Stratification of Incidentally Discovered Gallstones: Results From a Large Cohort Study. Gastroenterology. 2016 Jan;150(1):156-167.e1.
12) Tomás Ripollés, et al. Tissue harmonic sonography in the diagnosis of common bile duct stones: a comparison with endoscopic retrograde cholangiography. J Clin Ultrasound. 2009 Nov-Dec;37(9):501-6.
13) 日本消化器病学会 編. 胆石症診療ガイドライン2021. 南江堂. 2021.
14) Thomas Walcher, et al. Vitamin C supplement use may protect against gallstones: an observational study on a randomly selected population. BMC Gastroenterol. 2009 Oct 8;9:74.
15) Chung-Jyi Tsai, et al. A prospective cohort study of nut consumption and the risk of gallstone disease in men. Am J Epidemiol. 2004 Nov 15;160(10):961-8.
【尿管結石で悩んでいる方必見】痛みを和らげる方法や病院での治療について
ある日の明け方、時刻は4時32分。
気持ちよく布団にくるまって眠りに耽っているところに、突然腰に激痛が走る。
あまりの衝撃にベッドから落ちて転げ回る。
そんな事件を起こすのが悪名高き「尿管結石」です。
「うんうん、まさにそうだった!」と思う方も必ずいらっしゃると思います。
また「知り合いがなったってきいたことはあるけど、詳しくは知らないや」という方も多くいらっしゃるのではないでしょうか。
おそらくその知人の方は何度か繰り返しているとも言っていませんでしたか。
実は尿管結石は再発率の高いことでも有名なんです。
今回は、尿管結石について原因や症状、検査と治療、予防などについて解説していきます。
尿管結石とは
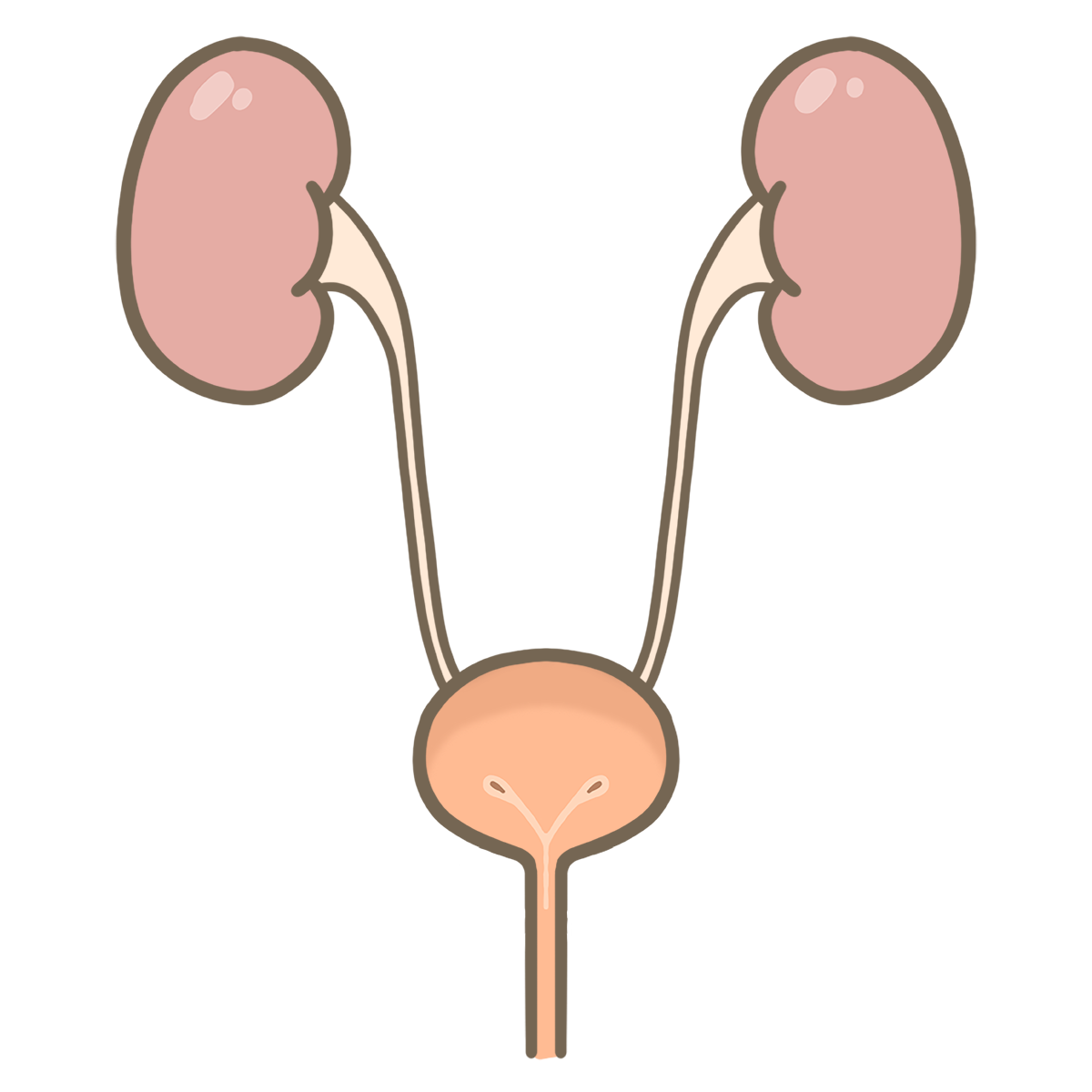
(上から腎臓、尿管、膀胱、尿道)
さて、タイトルの尿管結石について紹介する前に、用語について簡単に振り返りましょう。
人体は腎臓で血液を濾過して老廃物や不要な水分などを尿にしています。
出来上がった尿は尿管を通って運ばれて、一時的に膀胱に溜めておかれます。
ある程度の尿量が溜まったところで尿意を催し、尿道から体外に排泄されます。
この腎臓から尿道までの尿の通り道すべてにおいて結石がわるさをする可能性があり、その総称を尿路結石と言います。
尿路結石のうち、
- 腎臓に石があるものを腎結石
- 尿管に石が詰まったものを尿管結石
というふうに呼び分けています。
そんな尿管結石ですが、実際どのくらいの人数の方が発症しているかはご存知でしょうか。
2005年の調査によると生涯罹患率(年間罹患率×平均寿命×100)は男性では15.1%、女性では6.8%であり、男性の7 人に1 人、女性の15 人に1 人が一生に一度は尿路結石に罹患することになります。
思っていたよりも多いというのが正直なところではないでしょうか。
因数として年間罹患率が使用されており1年に繰り返し発症している方が全体を引き上げている可能性があり、実際にはもう少し少ない印象ではありますが、頻度の高い病気であるのは確かです。
性別で言えば、男性が女性に比べて2.4倍多いです。
また、男女ともに中年の発症が多いのが特徴です。
関連記事:尿管結石で石が出る前兆は?バナナやポカリスエットが効果的?-横浜内科・在宅クリニック
尿管結石を引き起こす原因
ではそんな尿管結石はなぜ起こるのでしょうか。
原因を知ることによって、後述の予防に活かすことができる可能性があります。
まずは尿管結石の原因について解説していきます。
尿管結石は大半がカルシウムを主成分とする石のため、尿中のカルシウムが多くなることや尿の水分が減って濃縮された時などに結石が形成されます。
一般的には、結石の主成分となる要素が尿中に増えた時に塊が形成されることが原因と言えるでしょう。
生活習慣病の人
直接的な原因とは別に、尿管結石を患う方の中で多い傾向にあるのが種々の生活習慣病です。
発症しやすい年齢や食習慣などと複雑に絡み合っており交絡因子があることは否定できませんが、尿管結石患者において高血圧、糖尿病、脂質異常症(高コレステロール血症)も合併している率が高かったと報告されています。
またそれらの生活習慣病を反映してか、肥満率も高かったと報告されています。
関連記事:糖尿病の症状|低血糖・高血糖別の違いは?三大合併症についても-横浜内科・在宅クリニック
関連記事:高脂血症になりやすい原因とは?脂質異常症との違いや治療について-横浜内科・在宅クリニック
遺伝

遺伝的素因に関しても調査がされています。
尿管結石を患った方のうち14.8%の方が、血縁者にも尿管結石になったことがある人がいたと報告されています。
たしかに、こういった家族歴に関しては遺伝的要因と環境的要因(食生活など)を区別することは難しいです。
しかし、カルシウム結石の発症に対する遺伝的素因があるとするエビデンスがあります。
関与している可能性のある遺伝子として、
- カルシウム感受性受容体
- 腸および腎臓のカルシウムチャネル
- ビタミンD受容体
などが挙げられています。
水分摂取が少ない

尿管結石は水分摂取との関連もあると言われています。
水分摂取の少ない仕事に従事する方(鉄鋼関係や手術室勤務の医療従事者など)では尿管結石の発症率が高いともいわれています。
尿管結石の症状について

さて冒頭でも少し触れたように、尿管結石の症状で一番多いのは突然の腰痛です。
これについては発症時刻まで調べられており、最も尿管結石の痛みが出やすいピークの時刻は午前4時から5時の間だったと報告されています。
痛みを含めて、尿管結石の主な症状には以下のようなものがあります。
- 痛み
- 血尿
- 吐き気・嘔吐
- 排尿障害
- 尿意の切迫
痛みはほとんどの人に突然生じ、多少の強弱を伴いながら長ければ数時間程度続きます。
痛みは結石が排泄される過程で狭いところに詰まることで発生しますので、痛みの出やすいところは決まっています。
- 腎臓の出口
- 尿管と総腸骨動脈が交差するところ
- 尿管と膀胱の移行部
の3か所です。
結石が通り過ぎれば痛みはなくなるのですが、3か所の関門を越えなければならずこれが過酷な戦いなのです。
尿管結石を繰り返している方の中には、発作の出る前に前兆としてむずむずとした違和感を感じるという方もいらっしゃいます。
血尿はおよそ3人に2人 、吐き気・嘔吐はおよそ2人に1人の割合で認められます。
排尿障害や尿意の切迫は、結石が膀胱や尿道といった出口付近に降りてきた際に生じることがあります。
尿管結石の痛みを和らげる方法

「先生!そんな小難しい話はいいから、今のこの痛みをどうにかしてくれ!」という方がいらっしゃったら申し訳ありません。
今から痛み止めの治療の話に入っていきます。
尿管結石の発作の際の痛みのコントロールとして第一選択はロキソプロフェン(ロキソニン®︎など)、ジクロフェナク(ボルタレン®︎など)といったNSAIDsです。
妊娠中の方やアレルギーのある方、心臓や腎臓の機能が悪い方などでNSAIDsが使用できない場合には、アセトアミノフェン(カロナール®︎、アセリオ®︎など)も近い効果が期待できます。
薬物以外の治療として、温かいおしぼりなどで42℃程度に腰を温めることで痛みが半減する と報告されています。
また民間療法ではありますが、背骨のわきを指圧することも効果があると言われています。
温かいおしぼりと併用することもよいかもしれません。
尿管結石の病院での検査と治療について
尿管結石の治療の大部分は、先ほど述べた鎮痛です。
鎮痛薬で痛みをとりながら、結石が通り過ぎるのを待つことになるのが多いです。
水分摂取をして尿を出して押し流すようなイメージで考えていただいて良いと思います。
というのも結石が1cmを超えていなければ自然に排石されることが期待できるからです。
海外のメタアナリシスによれば、尿管結石の自然排石率は、5mm以下のもので68%、5−10mmのもので47%であったと報告されています。
大きさを測ることも含めて尿管結石の検査には、
- 腹部レントゲン検査(KUB)
- 腹部超音波検査
- 腹部CT
- 尿検査
などが有用です。
結石が大きくて自然排石が期待できない場合や、腎臓にダメージが出ていたり感染を併発したりしている場合にはその他の治療も検討されます。
具体的には、
- 体外衝撃波結石破砕術(ESWL)
- 経尿道的結石破砕術(TUL)
- 経皮的結石破砕術(PNL)
- 腹腔鏡下切石術
- 開腹手術
などがあります。
尿管結石の予防・再発防止
さあ、尿管結石について一通りお話してきましたが、ここが一番気になっているという方も多いのではないでしょうか。
一番おいしいところですね。
尿管結石にならないためにはどんな生活をすればいいのか、どうすれば尿管結石の再発を予防できるのかについて解説していきます。
大まかな考え方として、本邦のガイドラインでは尿路結石の再発予防の基本は
- 水分摂取
- 肥満の防止
- 食生活の改善
であると述べられています。
「先生、食生活の改善っていうけど、実際に何がダメなの?」と思われますよね。
尿管結石の成分として多いシュウ酸を含む食物や、尿酸のもとになるプリン体などは要注意です。
例えば、シュウ酸を多く含む食材には、
ホウレン草などの葉野菜、タケノコ、紅茶・緑茶、コーヒー、バナナ、チョコレート、ココア、ピーナッツ、アーモンド |
などがあります。
結構いろいろあるのでこれら全てを制限するのは現実的ではないかもしれません。
シュウ酸を多く含むものでも、カルシウムを一緒に摂ることでシュウ酸が吸着されて吸収を抑制することができます。
おひたしにすれば搾り汁に含まれるシュウ酸量は減少しますし、コーヒーにはミルクを合わせることでシュウ酸の吸収を低減することができます。
尿酸結石の原因になるプリン体を多く含むものとして重要なのはアルコール飲料(特にビール)です。
アルコールは脱水にもなりやすく結石が形成されやすい状況を生み出す可能性もあるため注意が必要です。
※水分摂取は尿管結石の予防に有用ですが、持病などによっては有害になる場合もあります。特に心臓病を患っていたり、腎臓の機能が低下している方の場合は体内に水が貯留しやすく心不全などを生じる場合がありますので、必ずかかりつけの医師に相談してください。
※また、スポーツドリンクなどの清涼飲料水は水分摂取にはなるものの、過剰な糖分摂取につながる危険性もあります。水やお茶といった無糖の飲み物とバランスよく服用するように留意してください。
西春内科在宅クリニックができる対応

当院では尿管結石の診断に有用な尿検査、レントゲン検査、超音波検査のいずれも行うことができます。
またCT検査も行うことができ、さまざまな角度から診断アプローチをとることが可能です。
痛みに対して消炎鎮痛薬を処方し辛い症状を和らげるなど、患者様ひとりひとりの状況に合わせてベストなサポート体制を目指しています。
まとめ
今回は尿管結石についてまとめて解説してきました。
とても頻度の高い病気であり、症状が出るときは突然なので、明日自分がなっても何ら不思議ではありません。
ですので症状のないうちから本記事を通して尿管結石について理解を深めていただき、みなさまのお役に立てれば非常に嬉しい限りです。
突然の腰痛で「これは!」となった方はもちろんのこと、気になる症状があるという方も一度ご相談に来られてみてはいかがでしょうか。
最後までご覧くださりありがとうございました。この記事が少しでも参考になれば幸いです。
参考文献
1) T Yasui, et al. Prevalence and epidemiological characteristics of urolithiasis in Japan:national trends between 1965 and 2005. Urology. 2008;71:209-13.
2) 日本泌尿器科学会, 日本泌尿器内視鏡学会, 日本尿路結石症学会 編. 尿路結石症診療ガイドライン 第2版. 金原出版. 2013.
3) 井口正典ら. 尿路結石の病態から見た再発予防法:疫学から再発予防を考える. 泌尿器外科. 2008;21:655-61.
4) John A Sayer. Progress in Understanding the Genetics of Calcium-Containing Nephrolithiasis. J Am Soc Nephrol. 2017 Mar;28(3):748-759.
5) H O Goodman, et al. Genetic factors in calcium oxalate stone disease. J Urol. 1995 Feb;153(2):301-7.
6) Dganit Dinour, et al. Loss-of-function mutations of CYP24A1, the vitamin D 24-hydroxylase gene, cause long-standing hypercalciuric nephrolithiasis and nephrocalcinosis. J Urol. 2013 Aug;190(2):552-7.
7) Galina Nesterova, et al. 1,25-(OH)2D-24 Hydroxylase (CYP24A1) Deficiency as a Cause of Nephrolithiasis. Clin J Am Soc Nephrol. 2013 Apr;8(4):649-57.
8) Roberto Manfredini, et al. Circadian pattern in occurrence of renal colic in an emergency department: analysis of patients’ notes. BMJ. 2002 Mar 30;324(7340):767.
9) Christopher L Moore, et al. Derivation and validation of a clinical prediction rule for uncomplicated ureteral stone–the STONE score: retrospective and prospective observational cohort studies. BMJ. 2014 Mar 26;348:g2191.
10) A Holdgate, et al. Nonsteroidal anti-inflammatory drugs (NSAIDs) versus opioids for acute renal colic. Cochrane Database Syst Rev. 2004;(1):CD004137.
11) Alexander Kober, et al. Local active warming: an effective treatment for pain, anxiety and nausea caused by renal colic. J Urol. 2003 Sep;170(3):741-4.
12) Glenn M Preminge, et al. 2007 Guideline for the management of ureteral calculi. Eur Urol. 2007 Dec;52(6):1610-31.
13) Loris Borghi, et al. Dietary therapy in idiopathic nephrolithiasis. Nutr Rev. 2006 Jul;64(7 Pt 1):301-12.
健忘症になる原因や種類について|認知症との違いは?治る病気なの?
健忘とは、記憶する作業過程の一つの要素になります。
記憶はまず、
1.体験したことを刻み込み(記銘)
2.記銘したものを留めておいて(保持)
3.それを必要な時に再び意識に登らせる(追想)
という過程を経ています。
今回の記事では、健忘について原因や種類、認知症との違いなどについて詳しく解説していきます。

健忘症とは

今回ご紹介する健忘とは、一定期間の情報を追想出来ない症状(追想障害)を指しています。
簡単に言えば、覚えることはできても、思い出せないということです。
ドラマで、主人公が大変ショックな出来事に会い、「ここはどこ?わたしは誰?」といった場面は、時々みかけられます。
これは「心因性健忘」と呼ばれます。
ショックな出来事を記憶しているはずなのに、思い出せない状態です。
そして、何かのきっかけで思い出し、ドラマが進んでいきますね。
物忘れというと、認知症のことを真っ先に思い浮かべるかもしれません。
認知症(今回はアルツハイマー型認知症)においても、健忘は初期の頃からよく認められます。
加えて認知症では、記銘や保持といった記憶の全工程が難しくなっているため、出来事自体を忘れてしまいます。
例えば、昨日の夕飯のメニューを思い出せないのではなく、夕食を食べたことそのものを覚えていない…といった感じです。
紛らわしいのですが、今回のテーマである「健忘症」は、健忘のみが生じる病気と考えてください。
あくまでも、健忘という言葉は、病名ではなく症状を指すため、アルツハイマー型認知症でも見られるのです。
健忘症の特徴

健忘症の主な特徴は、以下の通りです。
・新しい情報を学習したり、思い出すことが出来なくなる
・以前に学習した知識や過去の出来事を思い出せない
その程度は、人格的、社会的、職業的な機能の遂行が危うくなるほど重大なものでなければならないとされています。
簡単に言えば、日常生活に多大な支障がでるほどの症状であるということです。
健忘症の原因

健忘の原因は様々です。
・心因性(ストレス性)
・外傷性(頭を怪我した)
・薬剤性(薬の副作用やアルコールの影響)
・症候性(何らかの体の病気の影響)
・アルツハイマー型認知症によるもの
実際の臨床現場で良く遭遇するのは、アルコールの乱用や頭部外傷によるものです。
それぞれ詳しく見ていきましょう。
健忘症の外的要因
健忘になる代表的な原因に、頭部外傷があります。
健忘には、海馬や間脳、大脳連合野(大脳皮質のうち、感覚野や運動野を除いた領域)などが関わっているとされており、そこに何らかのダメージを負うことで症状が出現します。
外傷の他にも、健忘は脳の悪性腫瘍(がん)や、脳の感染症、さらには脳の手術の合併症でおこりえます。
また、薬の副作用やアルコールの影響によっても健忘を引き起こす可能性があります。
アルコールによる健忘として、ブラックアウトがあります。
例えば、飲み会の翌朝に、スーツのポケットからビアガーデンの領収書をみつけました。
同僚にそのことを尋ねると、昨日は同僚数名とビアガーデンを訪れたのち、二次会、三次会まで行ったようです。
三次会を終えた後は、自ら電車に乗り帰宅していましたが、ビアガーデンの時点から一切の記憶がありません。
こうした症状をブラックアウトと呼び、アルコール依存症が疑われます。
関連記事:脳卒中の原因、どんな人がなりやすいか、脳卒中の症状や前兆症状、予防対策をご紹介
健忘症の内的要因
健忘症の内的要因とは、この場合はストレス性のものを指します。
大きなショックを受けて生じた健忘を、精神科では解離性健忘と呼び、解離性障害の一症状とされています。
解離性障害とは、強い精神的なショックに対する自己防衛として、自己の同一性を失う(自分のことを自分でコントロールできているという感覚)神経症の一種です。
解離性障害の一種に、解離性同一性障害という、いわゆる多重人格というのがあります。
こちらはドラマなどで有名ですね。
解離性健忘については、脳のどの部分というのは具体的に分かっていません。
健忘症の内的要因は、外的要因による健忘症と比べて自己の見当識を失っていることが多いとされます(いわゆる「私はだれ?」)。
自分の名前や自宅の住所などを忘れていたとしても、新しい情報を学習したり、過去の記憶を選択的に思い出したりすることはできるのが特徴です。
ショックな出来事から身を守る防衛反応とも言え、引き金となった出来事や体験に関する記憶が失われることが多いです。
健忘症の2種類
健忘は大きく分けて、前向性健忘、逆行性健忘の2種類に分かれます。
例えば、頭部外傷を例にしてみましょう。
受傷した時点を起点にして、以後新しく記憶することができなくなってしまう症状を、前向性健忘と呼びます。
某テレビ番組でも事例が紹介されていましたが、日常生活動作は問題なく行えるのに、一晩寝ると1日の記憶はすべてを忘れてしまいます。
こちらを「記憶のリセット」と表現されていました。
一方で、受傷した時を含めてそれ以前の記憶が思い出せない症状を、逆行性健忘と呼びます。
事故であれば、その事故自体の記憶や事故に至る少し前までの記憶が思い出せないというケースが多いです。
受傷時点に近ければ近い記憶は思い出せないのですが、その時点とは離れた記憶であれば思い出せることもしばしばです。
健忘症の症状とセルフチェック
健忘症と診断するには精神科の診断基準DSM4を参考にすると以下のようになっています。
①新しい情報を学習する能力の障害(前向性健忘)、または以前に学習した情報を思い出せないという(逆行性健忘)記憶障害が出現したこと
②その記憶の障害によって、社会的あるいは職業的に著しい支障をきたしていること
健忘症の症状とは
健忘症の症状は人によってさまざまではありますが、多くの場合で短期記憶、近時記憶は障害されます。
例えば、朝ごはんや昼ごはんの内容を思い出せなかったり、通院中の方であれば病院の名前や主治医の先生の名前を思い出せなかったりします。
逆に、繰り返し学習された情報や、遠い過去の出来事(幼児体験など)の記憶は良好であったり、即時記憶(入力された情報が、数秒から数分間、干渉が入らずに常に意識に上げておく機能)は障害されることはありません。
健忘症の簡単セルフチェック
これまでのことをチェック形式でまとめてみると下記の様になります。
全部当てはまらなくとも、いくつか当てはまるようであれば最寄りの病院に相談をしてみましょう。
□物忘れを指摘されたときに、忘れている自覚がきちんとある
□物忘れの程度が日常生活に支障を来すレベルである
□最近、頭の手術もしくは頭を強く打つなど怪我をしたことがある
□ある時点から急に新しい出来事を記憶することが出来なくなった
□ある時点から少し遡った期間の記憶がない
健忘症と認知症の違いは?

健忘と認知症の違いを簡単に説明すると、「記憶が無いことの自覚があるか・ないか」と言えます。
何度も同じ質問をしてしまったとして、その質問をしたことを覚えているが、質問の回答を覚えていないのは「健忘症」です。
一方、同じ質問をしてしまっているという意識がない、質問をしたことを覚えていないのが「認知症」といったイメージです。
また認知症では、物忘れ以外にも様々な症状が出現し、日常生活に支障をきたすようになります。
一方で、健忘症では、忘れてしまう、思い出せないといった自覚がある分、自ら様々な対策を取ることも可能です。
関連記事:アルツハイマーと認知症の違いは?原因や初期症状、なりやすい人の特徴について
認知症・物忘れ外来でできること
物忘れを診察するにあたって重要なことは、物忘れの原因が体の病気や薬の影響などでおこっていないかを確認することです。
頭のCTを取るなどして、脳出血や脳腫瘍のような病気が隠れていないことを確認することは大切です。
また、健忘症や認知症と間違われる病気に、「せん妄」があります。
普段の外来においても、施設入所中の方が、「最近、物忘れが急に悪くなった気がする」と受診されることは珍しくありません。
体の検査をしてみると、心不全や誤嚥性肺炎といった病気によって、体に十分に酸素が行き渡らない、またはばい菌と戦っている影響などの理由から、「せん妄」という状態によって一見物忘れが悪化した様にみえる場合があります。
また、このせん妄は薬の影響でも生じることがあり(薬剤性せん妄)、その薬をやめるだけで、物忘れが治ったという症例もあります。
詳しい問診、診察、検査を経て、健忘症や認知症の診断を行っていく必要があります。
関連記事:脳卒中の原因、どんな人がなりやすいか、脳卒中の症状や前兆症状、予防対策をご紹介
健忘症の治療法について
健忘にいたった原因がはっきりしている場合は、まずはその原因を取り除くことが治療につながります。
脳腫瘍や身体疾患に伴う健忘、アルコールや薬剤などが原因であれば、それらの問題が解決することで回復が十分に見込めます。
一方で、頭部外傷後の健忘や心因性健忘などは、未だ十分な治療法は確立しておりません。
専門医の指導の下、経過観察していくことになります。
薬に副作用はある?
病院から処方された薬の影響で、健忘が生じてしまうことを薬剤性健忘と呼びます。
精神科をしていると遭遇するのが、ベンゾジアゼピン系睡眠薬による健忘です。
ベンゾジアゼピン系薬剤では、服用前の記憶が障害されることはありません。
しかし、服用後の一定期間、特に夜中に一度目を覚ました時のことを全く記憶していないという、前向性健忘が見られることがあります。
高容量での内服や、アルコールと併用するなどした場合に見られることが多いとされています。
ベンゾジアゼピン系薬剤では、健忘以外にも、夜間せん妄(大まかに言えば、寝ぼけのひどい状態)、奇異行動など、様々な副作用があり、特に高齢者では使用にあたっては十分に注意が必要です。
健忘症の日常でできる予防法
健忘症を予防するための特別な方法はありません。
しかし、脳の機能を正常に維持するためには、日々の生活習慣はとても大切です。
特に、糖尿病や高血圧、脂質代謝異常症などは、認知症や脳血管障害のリスクでもあります。
適度な運動、規則正しい食生活はすべての健康の基本と言えます。
関連記事:高血圧の原因になりやすい食事や食べてはいけないものとは?
関連記事:高脂血症になりやすい原因とは?脂質異常症との違いや治療について
健忘症は完治する?
健忘の原因はさまざまあるため、どの程度まで治るかは原因によって異なります。
原因が違えば当然病気の経過も様々です。
突然健忘症を発症する場合もあれば、ゆっくりであることもあります。
症状が一過性である場合もあれば、持続してしまう場合もあります。
最終的に全く改善がみられない場合もあれば、完全に回復するケースもあります。
なかなか治り辛い健忘症の原因としては、頭部外傷や一酸化炭素中毒、脳梗塞やくも膜下出血、単純ヘルペス脳炎などが挙げられます。
健忘が気になる場合は、まず最寄りのクリニックを受診して相談する様にしましょう。
関連記事:脳卒中の原因、どんな人がなりやすいか、脳卒中の症状や前兆症状、予防対策をご紹介
西春内科在宅クリニックができる対応
物忘れといっても、その原因は多岐に渡ります。
原因によっては、治療可能な場合もあるため、早期の受診をお勧めしています。
西春内科在宅クリニックでは、常勤の内科医師の診察、及び頭部CT検査などを用いて、物忘れへの早期の介入が可能です。
>>西春内科在宅クリニックではCT検査について
まとめ
健忘症は、「記憶があるはずなのに思い出せない」と、物忘れに対して自覚があることが特徴です。
また「忘れたけど、まあいいや」と流せる程度ではなく、日常生活や仕事に明らかに支障が出るほどの物忘れと定義されています。
症状は、ある時点から新しく記憶したことを思い出せない前向性健忘の場合もありますし、ある時点から遡った一定期間の記憶が思い出せない逆行性健忘の場合もあります。
原因は、頭部外傷や脳梗塞、脳出血、頭の手術の既往、単純ヘルペス脳炎などの脳の感染症、アルコールの乱用、薬剤性など様々です。
場合によっては心因性健忘の様に、すごいショックな出来事の後に生じることもあります。
認知症と異なり、健忘症は原因によっては治療可能な場合もあります。
物忘れが気になった際に、「年のせいだから」と軽く考えたり、「認知症がはじまったかな」と、自己判断をせずに、一度当院または最寄りのクリニックを受診し、検査をしてもらうようにしましょう。
関連記事:認知症かな?と思った方は認知症外来・もの忘れ外来へ
参考文献
カプラン臨床精神医学テキスト第2版
介護が必要になる原因で多いフレイル(高齢による衰弱)とはどんな状態なのか?
フレイルは、英語の「Frailty(フレイルティ)」が語源となっています。
日本語に訳すと「虚弱」 や「老衰」、「脆弱」といった意味です。
高齢者が増えている現代社会において、フレイル に早く気付き、正しく治療、予防することが大切です。
そこで今回は、フレイルについて詳しく解説していきます。
フレイルとはどういう状態?
フレイル(高齢による衰弱)は、厚生労働省研究班の報告書では「加齢とともに心身の活力(運動機能や認知 機能等)が低下し、複数の慢性疾患の併存などの影響もあり、生活機能が障害され、心身 の脆弱性が出現した状態であるが、一方で適切な介入・支援により、生活機能の維持向上 が可能な状態像」とされています。
健康な状態と日常生活でサポートが必要な介護状態の中間になります。
つまり、要介護状態になる手前の段階と言えます。
フレイルになる原因

フレイルになる原因には以下のようなものがあります。
- 年を取って、動かなくなること。
- 社会との交流が減ること。
- 筋力が低下すること。
- 認知機能が悪くなること。
- 疲れやすくなること
- 体重が減ること。
- 栄養が不足すること。
フレイルの症状と診断基準
フレイルの症状の判断基準は以下の通りです。
- 体重減少 ダイエットをしていないのに、6か月で2㎏以上の体重減少
- 握力が男性で28㎏、女性で18㎏より弱い
- わけもなく疲れた感じがする(ここ2週間)
- 歩く速さが秒速1mより遅い
- 軽い運動 体操 あるいは定期的な運動 いずれも週1回もしていない。
フレイルとサルコペニアの違いは?

サルコペニアは筋力低下のことを指します。
一方、フレイルはそれに加えて 精神機能や社会性の低下なども含まれており、より広く大きな概念です。
要介護になるには筋力低下だけでなく、脳の機能にも注意が必要ということです。
フレイルになると認知症を発症しやすい理由

フレイルになると認知症になりやすい理由は、筋力低下、精神活動の低下が脳の機能低下に関与しています。
認知症とはすなわち、脳の機能低下によって引き起こされる様々な症状のことであるので、フレ イルは認知症の前段階と言えます。
元気で活動性の高い人が突然認知症になるのではなく、筋力や気力が落ち、身体機能、精神機能の低下が前段階として発生しますので、フレイルを経て、認知症を発症する方が多くなります。
また、脳血管障害などの疾患は認知症の原因になりますが、活動性の低下が高血圧や糖尿病 などの内科疾患の原因となります。
つまり、フレイルが原因で、認知症の原因となる高血圧や糖尿病の疾患を引き起こし てしまい、認知症に至る患者様も多いと考えられます。
関連記事:認知症が一気に進む原因や知っておきたい予防と対策について
関連記事:認知症の検査方法と費用について|治療の副作用は?|検査を拒むときはどうすればいい?
フレイルの進行を防ぐためにできる対処法や予防法

フレイルの進行を防ぐには、筋力を維持することが最も大切です。
食事としては、たんぱく質の摂取が最も重要です。 お肉、魚、卵、大豆などを積極的に食べて運動しましょう。
筋力を増やすには、体重1.5g以上のたんぱく質が望ましいといわれていますが、普通の食事だとこれ 以上にはなかなかなりません。
いちいち、食事ごとに計算するのも無理です。よって、「できるだけ頑張っ てお肉や魚を食べよう!」という考えでいいと思います。
高級な牛肉などは、脂肪が多いので、私は財布にも体にも優しい、鶏の胸肉や脂肪の少ない赤みの多い牛肉などを上手に調理して食べることをお勧めしています。
筋力アップには単なる運動ではなく、目的を持った筋トレが大切です。
歩くだけ、ラジオ体操だけといった運動では筋力を増やすことは難しく、筋肉になるべく強い負荷をかける必要があります。
体の中で最も大きな太ももの筋肉[大腿四頭筋]を例にあげると、単に足を伸ばして持ち上げるだけでなく、一番筋肉が強く収縮する(一番キツイと感じる)ところまでしっかり足を上げて、その状態を限界までキープするといった、より強く目的をもったトレーニングがお勧めです。
関連記事:骨粗鬆症の薬が危険といわれる理由|副作用や注射治療について解説 | 横浜内科・在宅クリニック
フレイルは完治するのか
“完治” という言葉をどう考えるかによります。
人は誰もが、加齢に伴って筋力も脳の機能も落ちます。それが普通です。
寿命を全うするまで、自分の足で歩いて、身の回りのことは自分でできる状態を保ちたい、それ が万人の願いです。
その願いが叶うことが 完治 と考えるなら、努力次第で、多くの人がフレイルを完治させること が可能といえます。
もし家族がフレイルかもしれないと思ったときは 、社会的なつながりのサポートはご家族によるところが大きいです。
なるべく会話をし、一緒に外出し、運動習慣があるか、一緒にできる運動をこなしたり、働きかけていた だくことが非常にいい刺激になります。
西春内科在宅クリニックができる対応
当院では、患者様の様子を把握して、運動指導などを通じてフレイルの予防に取り組みます。
必要に応じて訪問リハビリテーションの導入などを提案し、筋力低下を予防したり、社会的な関わりをより多くもっていただけるように働きかけています。
まとめ
今回はフレイルについて詳しく解説しました。いかがでしたか。
認知症にならないためにも、フレイルの予防が非常に重要です。
認知機能が低下してから、もとに戻すのは難しく、予防第一とい えます。
認知症予防のためにはフレイルの状態にある段階で、できる限り、フレイルが進まないよう、も とに戻るよう働きかけることが肝心です。
お年寄りの元気がない、痩せてきた、力が弱くなった という兆候を見逃さず、健康で歩ける状態を長く保てるように積極的に周囲が サポートしましょう。
関連記事:パーキンソン病になりやすい人の特徴や症状とは?|原因から治療、社会サービスの解説


